Peste , la enciclopedia libre
| Peste | ||
|---|---|---|
 | ||
| Especialidad | infectología | |
La peste es una enfermedad infectocontagiosa que afecta tanto a animales como a humanos. Está causada por la bacteria Yersinia pestis.[1] Es una de las enfermedades bacterianas más agresivas y, con frecuencia, provoca la muerte de la persona afectada si no se instaura el tratamiento antibiótico adecuado. Generalmente, se transmite por picadura de pulgas infectadas procedentes de roedores, que originan bubones en las ingles y las axilas, cuadro clínico conocido como peste bubónica. Si la transmisión tiene lugar por vía respiratoria, se produce una forma particular de la enfermedad conocida con el nombre de peste neumónica.[1] A la gran epidemia de peste que afectó a Europa a mediados del siglo xiv se la denomina en ocasiones peste negra. Además de estos tipos de peste, existe la peste septicémica.
Etiología[editar]
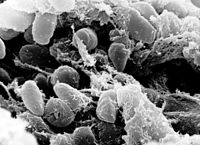
A fecha de 2021, hay descritas veinte especies del género Yersinia,[2] de las cuales tres son patógenos humanos importantes.[3] Yersinia enterocolitica y Yersinia pseudotuberculosis son patógenos entéricos que se adquieren habitualmente por ingestión de comida o agua contaminadas. La tercera especie, Yersinia pestis, causa la peste. Aunque está estrechamente relacionada con Y. pseudotuberculosis, Y. pestis ha sufrido cambios evolutivos que la han convertido en un patógeno transmitido por vectores capaz de producir niveles altos de bacteriemia en los huéspedes mamíferos.[4]
Y. pestis es un cocobacilo aerobio gramnegativo que muestra una tinción bipolar con Gram, Giemsa y Wright. Miembro de la familia Yersiniaceae, crece bien en agar infusión cerebro-corazón, agar sangre o el agar MacConkey. En los dos últimos produce colonias pequeñas de 1-2 mm de diámetro tras incubarse a 37 °C entre 24 y 48 horas; a las 72, las colonias en agar sangre pueden adoptar una morfología elevada e irregular similar a un huevo frito. Y. pestis no produce endosporas y, a diferencia de Y. enterocolitica y Y. pseudotuberculosis, es inmóvil cuando se cultiva a temperaturas bajas. No fermenta la lactosa y es negativa para las pruebas del citrato, ureasa e indol.[5][4]
Según demuestran estudios genéticos, Y. pestis evolucionó en tiempos recientes a partir de Y. pseudotuberculosis.[6][7] Para la transición desde un patógeno entérico a uno transmitido por pulgas, necesitó desarrollar la habilidad de sobrevivir en el intestino de estos animales y poder alcanzar altas concentraciones en la sangre de los huéspedes mamíferos. Estas características fueron obtenidas, en parte, a través de la adquisición de dos plásmidos que expresan distintos factores dependiendo de la temperatura corporal del organismo, pulga o mamífero, en el que se encuentre la bacteria.[8][9][10] El plásmido pMT1/pFra, de 110 kilobases, codifica tanto la toxina murina de Yersinia (Ymt), necesaria para la colonización del intestino medio de la pulga, como el antígeno capsular o fracción 1 (F1), que inhibe la fagocitosis en mamíferos. Por otra parte, el plásmido pPCP1, de 9.5 kilobases, codifica una proteína activadora del plasminógeno (proteasa Pla) responsable de la actividad coagulasa y fibrinolisina dependiente de temperatura. Los orígenes de estos plásmidos son inciertos; sin embargo, aproximadamente la mitad de la secuencia de ADN del pMT1/pFra es similar a otro plásmido de la bacteria Salmonella Typhi.[11][4]
Al igual que otras especies del género, Y. pestis tiene otro plásmido de aproximadamente 70 kilobases que media la expresión de factores de virulencia que previenen la producción de citocinas proinflamatorias, aumentan la resistencia a la fagocitosis y mejoran la supervivencia intracelular.[12] Otros factores codificados por el cromosoma principal incluyen un potente lipopolisacárido y un factor de pigmentación, el locus de almacenamiento de hemina (hms), que regula la absorción de hierro y permite a la bacteria formar bloqueos en el intestino de las pulgas para incrementar la transmisión.[8][9][4]
Las muestras de Y. pestis se pueden clasificar en tres biovares dependiendo de su capacidad para fermentar el glicerol y reducir el nitrato. Se ha postulado que estos —llamados Antigua, Medievalis y Orientalis— reflejan las cepas asociadas con la primera, segunda y tercera pandemia de peste, respectivamente. Varios estudios con métodos moleculares sugieren, sin embargo, que estos biovares no se correlacionan por completo con estas relaciones filogenéticas y que, aunque Orientalis sí está asociado con la tercera pandemia, el vínculo con los otros dos es dudoso.[7][13][14][4]
Epidemiología[editar]

Hoy en día, la peste continúa siendo una amenaza en zonas de África, Asia y América, incluido el oeste de los Estados Unidos.[15][16] Hasta 2007, cuando se discontinuó la declaración obligatoria, se declaraban a la Organización Mundial de la Salud (OMS) entre 1000 y 6000 casos anuales en 25 países.[17] Casi el 80 % se daban en África, el 15 %, en Asia y el resto, en América. Entre 2010 y 2015 solo se comunicaron unos 500 casos anuales a la OMS.[18] No obstante, aún existe potencial para que se den brotes, especialmente en zonas rurales de Madagascar, Uganda y la República Democrática del Congo. En 2017, se produjo una epidemia de peste neumónica en Antananarivo, capital de Madagascar, en el que se identificaron más de 2700 casos sospechosos. Aunque las cifras verdaderas de infectados probablemente fueron mucho menores, el impacto social y económico fue considerable.[19] La enfermedad puede reaparecer en zonas donde no se habían declarado casos durante décadas, como demostraron los brotes en Argelia de 2003 y en Libia de 2009.[20][4]
El primer caso no importado de peste en los Estados Unidos se dio en San Francisco (California) en 1900.[21] Inicialmente restringida a ciudades portuarias, permanece endémica en diecisiete estados entre las Grandes Llanuras y la costa del Pacífico. Se notificaron 437 casos en humanos entre 1970 y 2010 (unos diez por año), con sesenta muertes (14 % de mortalidad). Entre 2010 y 2016 hubo entre dos y dieciséis casos anuales.[18][22] Aproximadamente, el 80 % ocurren en Nuevo México, Arizona y Colorado, mientras que el 10 % se dan en California.[23] Predomina ligeramente en varones y más de la mitad de los afectados son menores de veinte años. La incidencia es mayor en nativos americanos e hispanos, aunque en términos absolutos los blancos no hispanos son mayoría.[24] En las zonas endémicas, los factores de riesgo son estar en contacto con roedores y sus depredadores felinos y caninos, la presencia de fuentes de cobijo y alimento para roedores en los alrededores de los hogares y posiblemente no tratar las pulgas en perros y gatos domésticos.[25][26] Durante el siglo xxi, el desarrollo urbano de las zonas endémicas ha propiciado un aumento de casos en algunas áreas y un cambio de tendencia en cuanto al nivel socioeconómico de los infectados, que se ha vuelto mayor.[27] Los viajeros con peste pueden suponer un reto diagnóstico cuando no se encuentran en zonas endémicas (peste peripatética) y pueden generar preocupación sobre un posible ataque bioterrorista.[28][4]
Ciclo natural[editar]

La epizootiología de la peste es compleja y aún no se ha comprendido por completo.[29] Fundamentalmente, es una enfermedad de los roedores transmitida por pulgas distribuida en focos endémicos a lo largo del mundo que pueden involucrar a distintas especies de huéspedes y vectores, cada una con su propia ecología. Quizá a causa de las condiciones climáticas, periódicamente suceden epizootias que se caracterizan por una expansión rápida de la enfermedad y gran mortalidad entre los roedores susceptibles. Esto promueve la dispersión de pulgas infectadas e incrementa el riesgo de transmisión a humanos, especialmente cuando están involucradas especies de roedores que viven cerca de las personas.
A nivel mundial, las especies más preocupantes son la rata negra (Rattus rattus), la rata parda (Rattus norvegicus) y sus pulgas, Xenopsylla cheopis y Xenopsylla brasiliensis. En el oeste de los Estados Unidos las epizootias suelen ocurrir en Spermophilus spp., perritos de las praderas (Cynomus spp.) y Tamias spp., además de otras familias de roedores.[4]
Se desconoce cómo sobrevive Y. pestis en la naturaleza entre epizootias. Una hipótesis sostiene que el organismo sigue circulando lentamente y sin ser detectado en ciclos enzoóticos que involucran a especies de roedores menos susceptibles a una infección fulminante.[30] También se ha propuesto que, aunque la bacteria muere rápidamente en superficies inertes, podría ser capaz de sobrevivir en nichos en el suelo e infectar periódicamente a roedores que hurguen en él.[31] La demostración de que Y. pestis puede reproducirse en el interior de algunas amebas de vida libre le ha dado un impulso a esta última hipótesis.[32][4]
Transmisión a los humanos[editar]
El ser humano puede infectarse con Y. pestis mediante picaduras de pulga, contacto directo con los tejidos o secreciones de animales contagiados o, raramente, por inhalación. La transmisión por pulgas es especialmente común durante epizootias, en las que mueren un gran número de roedores y estas deben buscar fuentes alternativas de sangre de la que alimentarse. Los cazadores pueden infectarse por inoculación directa al desollar o manipular cadáveres de roedores, conejos, liebres, gatos salvajes y coyotes infectados;[33] esta forma de contagio está asociada con un riesgo aumentado de septicemia y muerte, quizá porque la bacteria, al provenir de un huésped de sangre caliente, expresa desde el primer momento el antígeno F1 y es más resistente a ser fagocitada. Se ha identificado también que el consumo de carne cruda de camellos, cabras y otros ungulados, que son susceptibles a la infección, ha sido el origen de pequeños brotes en el norte de África, Oriente Próximo y Asia Central.[34] Los aerosoles generados al manipular animales infectados también pueden suponer un riesgo, como demuestra el caso de un biólogo estadounidense que desarrolló peste neumónica primaria después de hacerle la necropsia a un puma.[35] Habitualmente, un humano no transmite la enfermedad a otro, aunque los que desarrollan peste neumónica pueden contagiar a contactos cercanos a través de gotas de Flügge.[4]
Potencialmente, los animales domésticos también son una fuente de exposición al patógeno. Los gatos que comen roedores infectados desarrollan cuadros faríngeos que pueden contagiar a humanos mediante gotas de Flügge y causar peste neumónica primaria.[36] Aunque parece menos probable que los perros infectados se muestren clínicamente enfermos, se ha descrito un caso de neumonía fulminante con transmisión a personas.[37] Por otra parte, podrían exponer a sus dueños al transportar pulgas de roedores a los hogares, especialmente si estos los dejan dormir en sus camas.[25] Las infecciones en laboratorios, antiguamente más comunes, son infrecuentes con los protocolos modernos. No obstante, en 2009 un investigador estadounidense murió de una sepsis causada por una cepa atenuada de Y. pestis que carecía de los genes necesarios para la absorción de hierro. Los estudios post mortem determinaron que padecía de una hemocromatosis no diagnosticada.[38][39][4]
Patogenia[editar]

Las pulgas se infectan al alimentarse de la sangre de un huésped con bacteriemia. En el interior de este animal, de temperatura más fría que un mamífero, la bacteria expresa una variedad de factores que facilitan la reproducción, colonización y obstrucción del intestino medio.[10] Las pulgas bloqueadas, privadas de sustento, se alimentan agresivamente, regurgitando bacterias en la picadura. Muchos de los bacilos inoculados son fagocitados por leucocitos polimorfonucleares; sin embargo, algunos son captados por células mononucleares y llevados a los ganglios linfáticos regionales.[8] A 37 °C, Y. pestis comienza a expresar el antígeno capsular (F1), lo que mejora su resistencia a la fagocitosis.[40][8] En el ganglio, la bacteria estimula una respuesta inflamatoria intensa que se manifiesta clínicamente como un bubón. La observación al microscopio de este muestra un infiltrado de polimorfonucleares, necrosis hemorrágica con destrucción de la arquitectura normal y concentraciones altas de bacilos extracelulares. La bacteriemia es habitual y, si no se administra tratamiento específico, puede darse neumonía secundaria, coagulación intravascular diseminada, insuficiencia renal aguda y hasta un choque irreversible.[41] El bloqueo de los vasos sanguíneos en las partes acras, más frías, que incluyen dedos, orejas y nariz, puede evolucionar a gangrena, un síntoma alarmante que podría ser el origen del término «peste negra».[42] La patogenia de la peste neumónica se caracteriza por una fase proinflamatoria veloz y destructiva que resulta en una muerte rápida.[43][4]
Manifestaciones clínicas[editar]
La peste adopta varias formas clínicas que dependen en parte de la forma de exposición al patógeno. En los Estados Unidos, del 80 % al 85 % de los enfermos presentan peste bubónica primaria, el 15 %, peste septicémica y entre el 1 % y el 3 %, peste neumónica u otras formas. El período de incubación suele durar entre dos y siete días, pero en la peste neumónica primaria puede llegar a ser de un solo día.[4]
Peste bubónica[editar]
La peste bubónica resulta de la exposición cutánea a la bacteria y se caracteriza por la aparición repentina de fiebre alta, escalofríos, fatiga y cefalea. Durante el primer día tras el establecimiento de los síntomas, aparece un bubón en la ingle, axila o cuello. Miden entre 1 y 10 cm y elevan la piel circundante, que puede estar caliente y eritematosa. El enfermo es, asimismo, muy sensible a la palpación de la zona afectada. La peste bubónica se distingue de otras formas de linfadenitis por su aparición súbita, la intensidad de la inflamación del bubón y la ausencia habitual de lesiones cutáneas manifiestas o linfangitis ascendente asociada. Sin embargo, la observación cuidadosa distal al bubón puede descubrir una pápula o costra pequeña en el lugar de la picadura de la pulga.[41][44] Menos frecuentemente, pueden aparecer escaras o úlceras que pueden confundirse con las del carbunco o la tularemia. El diagnóstico diferencial incluye la enfermedad por arañazo de gato, linfadenitis por estafilococos o estreptococos, tularemia, filariasis, hernia estrangulada, chancroide y otras enfermedades de transmisión sexual.[4]
Peste septicémica[editar]
La peste septicémica se caracteriza por la rápida aparición de fiebre alta sin que haya un bubón u otros signos locales asociados. La enfermedad progresa rápidamente y evoluciona a la sepsis y el fallo multiorgánico en pocos días. No se suele considerar el diagnóstico hasta que se aísla Y. pestis de los hemocultivos. A veces, se dan síntomas gastrointestinales como náuseas, vómitos, diarrea o dolor abdominal que pueden complicar aún más la identificación de la causa.[45] Debido a los retrasos en el diagnóstico y tratamiento, la tasa de mortalidad en los Estados Unidos es del 28 %, tres veces más que para la peste bubónica.[46][47][4]
Peste neumónica[editar]

La peste neumónica tiene dos formas, primaria y secundaria, frecuentemente mortales y potencialmente contagiosas para los contactos cercanos.[48][49] Es más común la secundaria, causada por la diseminación hematógena de la bacteria desde el bubón u otra fuente. Aproximadamente el 10 % de los enfermos de peste en los Estados Unidos desarrollan peste neumónica secundaria, habitualmente por el retraso en el tratamiento de la forma bubónica. Comienza como un proceso intersticial con tos productiva y esputo escaso, que normalmente comienza cinco o seis días después de los primeros síntomas. La radiografía de tórax revela infiltrados alveolares difusos casi siempre bilaterales y acompañados de derrame pleural.[50] Sin tratamiento, el esputo se vuelve más copioso y, finalmente, sanguinolento; la muerte ocurre frecuentemente a los tres o cuatro días.[4]

La forma primaria de la peste neumónica es un cuadro fulminante que resulta de la inhalación directa de la bacteria en los pulmones. Puede ocurrir al haber estado en contacto con otra persona con peste neumónica, exposición a animales con peste respiratoria o faríngea (especialmente gatos), infección en el laboratorio o, potencialmente, consecuencia de la liberación intencional de aerosoles con propósitos terroristas. Los síntomas comienzan entre uno y cuatro días después de la exposición; se instauran velozmente e incluyen fiebre, escalofríos, cefalea, malestar, signos generales de endotoxemia, taquipnea, disnea, hipoxia, dolor torácico, tos y hemoptisis. La radiografía de tórax muestra al principio una neumonía lobar que evoluciona a una consolidación densa y diseminación broncopulmonar a otros lóbulos del pulmón ipsilateral o contralateral.[36][51] Normalmente, el esputo es purulento, aunque también puede ser acuoso, espumoso y copioso; asimismo, es posible que presente algo de sangre o que sea francamente hemorrágico, en cuyo caso podría contener grandes cantidades de bacilos.[48] En cuanto a la histología, el espacio alveolar se muestra lleno de bacterias y células inflamatorias.[43] La enfermedad casi siempre es letal sin tratamiento y la mortalidad es también alta cuando este se demora más de 24 horas tras el comienzo de los síntomas. Más o menos, el 25 % de los afectados por peste neumónica en los Estados Unidos desde 1950 han fallecido.[4]
Para prevenir la transmisión de persona a persona, los pacientes sospechosos deben mantenerse en aislamiento.[52][53] Debido a que el contagio requiere de un contacto estrecho, que típicamente ocurre cuando el enfermo está en un estadio avanzado de la enfermedad en el que tose grandes cantidades de esputo sanguinolento, no es necesario que el aislamiento deba hacerse bajo presión negativa y con filtros (no hay transmisión por aerosoles finos).[54] El último brote confirmado con propagación entre personas en Estados Unidos ocurrió en Los Ángeles (California) en 1924 y desde entonces ha habido al menos nueve casos de peste neumónica primaria sin transmisión secundaria.[36] Sin embargo, en 2014, tres personas desarrollaron peste neumónica primaria después de haber estado en contacto en un perro infectado. Aunque no pudo probarse, uno de los enfermos pudo haberse contagiado cuidando a un familiar afectado en el hospital.[37][4]
Otros síndromes[editar]
La peste meníngea es una complicación rara que puede ocurrir de forma aguda o como una manifestación tardía de una peste bubónica tratada inadecuadamente. Los síntomas incluyen fiebre, dolor de cabeza, cambios sensoriales y meningismo. El líquido cefalorraquídeo (LCR) muestra pleocitosis con predominio de polimorfonucleares. Frecuentemente, también se observan bacterias al teñir el LCR con Gram o Wayson. Otra forma poco habitual es la peste faríngea, que se parece a la amigdalitis aguda. Los ganglios linfáticos cervicales anteriores suelen estar inflamados y se puede aislar Y. pestis de un cultivo de muestra faríngea o de la aspiración de un bubón cervical. La bacteria también puede colonizar la garganta sin producir síntomas en personas cercanas a enfermos de peste neumónica. Además, también se ha descrito un caso de osteomielitis que afectó al cráneo y los huesos largos.[55][4]
Bioquímica clínica[editar]
Los hallazgos de laboratorio en personas con la peste son parecidos a los de otras infecciones graves por gramnegativos. Los leucocitos en sangre periférica están generalmente en el rango de los 10 000 a 25 000 células/mm³, con predominio de neutrófilos inmaduros. Pueden ocurrir reacciones leucemoides que eleven el recuento a las 50 000 células/mm³ o más. Las plaquetas pueden estar normales o bajas en los primeros estadios de la peste bubónica. La bacteriemia es común, el 27 % de los hemocultivos realizados al ingreso hospitalario fueron positivos en una serie de casos.[44] Cuando no se trata de forma temprana, la bacteriemia se hace tan elevada que se observan bacilos teñidos bipolarmente en los frotis de sangre periférica, un hallazgo que apoya fuertemente el diagnóstico de peste y se asocia con un pronóstico desfavorable. Conforme la enfermedad avanza, puede aparecer coagulación intravascular diseminada, trombopenia, enzimas hepáticas elevadas y deterioro en la función renal.[44][4]
Diagnóstico[editar]
Debería sospecharse el diagnóstico de peste en cualquier persona en una zona endémica con fiebre aguda y posible exposición a animales infectados o pulgas. Una medicina y exploración física adecuada es fundamental para dar un juicio clínico a tiempo; los retrasos y errores se asocian con mayor mortalidad. Es recomendable la toma temprana de muestras y el inicio del tratamiento antimicrobiano inmediatamente después.[52] También debería tomarse una radiografía de tórax para descartar la neumonía. Las muestras biológicas a obtener dependerán de los signos y síntomas, destacan el hemocultivo, aspirado del bubón, esputo, lavado broncoalveolar, torunda de lesiones cutáneas o mucosa faríngea y el líquido cefalorraquídeo.[4]

A las muestras se les puede hacer las tinciones de Gram, Giemsa o Wayson y ser examinadas al microscopio óptico. En el caso de la peste neumónica, la tinción y el cultivo del lavado bronquial o el esputo pueden llevar a un diagnóstico de presunción rápido. En la tinción de Wayson, Y. pestis aparece como un bacilo azul claro con cuerpos polares más oscuros con apariencia similar a un imperdible, algo característico de esta bacteria, pero no patognomónico. Si fuera posible, también debería usarse la inmunofluorescencia directa. Además, Y. pestis puede identificarse usando la reacción en cadena de la polimerasa (PCR).[5][56][4]
En el laboratorio, el método de confirmación del diagnóstico preferido es el aislamiento de Y. pestis de tejidos o fluidos corporales. El cultivo, que debe conservarse entre cinco y siete días, es más adecuado en medios como el agar infusión de cerebro-corazón, agar sangre, agar chocolate o agar MacConkey.[5] La bacteria se puede distinguir de otras por sus propiedades de tinción, características de crecimiento y el perfil bioquímico. Sin embargo, los sistemas automáticos fallan frecuentemente al identificar Y. pestis como otra especie, lo cual retrasa el diagnóstico.[57] En los laboratorios de referencia, la confirmación se hace usando un bacteriófago específico de Y. pestis.[4]
En los pacientes con cultivos negativos, se puede corroborar la enfermedad con serología mediante la detección de anticuerpos contra el antígeno F1 por hemaglutinación pasiva. El test se considera positivo cuando el título de anticuerpos se cuadruplica en dos muestras de suero tomadas con tres o cuatro semanas de diferencia o cuando este es mayor que 1:128 en una persona no vacunada con síntomas compatibles.[5] La seroconversión se produce habitualmente una semana o dos después del comienzo de la enfermedad, aunque algunas veces sucede durante la primera semana, más de tres semanas después e incluso en el 5 % de los casos no llega a haber seroconversión.[58] Además, en 2003 se desarrolló una prueba rápida de cromatografía que puede realizarse en la cabecera del paciente.[59][4]
En los casos mortales, pueden realizarse cultivos, inmunofluorescencia y estudios histológicos, incluida inmunohistoquímica en muestras de ganglios linfáticos, hígado, bazo, pulmones y médula ósea. El medio de Cary-Blair puede usarse para el transporte de torundas y tejidos para el cultivo.[4]
Tratamiento[editar]
Antibioterapia[editar]
Sin tratamiento, el 50 % de los enfermos de peste bubónica y casi todos los de las formas septicémica y neumónica fallecen. La antibioterapia debe iniciarse inmediatamente después de tomar muestra biológicas para el diagnóstico. Aunque las fluorquinolonas pueden ser una alternativa menos tóxica, la estreptomicina ha sido el fármaco de elección desde que se comenzó a usar en la década de 1940 y su administración temprana puede reducir la mortalidad de la peste bubónica a un 5 % o inferior. La pauta de administración de la estreptomicina es la inyección intramuscular dos veces al día de 15 mg/kg en adultos (con el máximo de 1 g) por siete días o, al menos, hasta tres días después de la remisión de la fiebre y otros síntomas. La mayor parte de los infectados mejoran rápidamente y están afebriles después de unos tres días de tratamiento.[41] Ya que la estreptomicina es ototóxica y nefrotóxica, debe usarse con precaución en mujeres embarazadas, ancianos y personas con problemas de audición.[4]
Basándose en estudios in vitro, modelos animales y reportes de casos en humanos, la gentamicina se ha propuesto como una alternativa para el tratamiento de la peste, aunque esto no está aprobado por la Administración de Medicamentos y Alimentos de Estados Unidos (FDA).[52][60][61][62][47][63] Un análisis retrospectivo realizado en Nuevo México entre 1985 y 1999 en 50 pacientes sugiere que la gentamicina, o la combinación de esta con doxiciclina, es al menos tan eficaz como la estreptomicina. Las 28 personas que recibieron gentamicina sobrevivieron sin sufrir complicaciones.[64] En un ensayo clínico aleatorizado con 65 pacientes llevado a cabo en Tanzania, el 94 % de quienes recibieron gentamicina sobrevivieron.[65] Este antibiótico se considera más seguro que la estreptomicina para su uso en niños y embarazadas.[4]
En los enfermos con contraindicaciones para el uso de aminoglucósidos, las tetraciclinas son alternativas satisfactorias. La doxiciclina es el antibiótico de elección de este grupo para el tratamiento de la peste por la conveniencia de su administración, dos veces al día; la absorción rápida en el intestino delgado, y su capacidad superior para alcanzar concentraciones máximas en suero. El tratamiento debería iniciarse con una dosis de carga, oral o intravenosa dependiendo de la gravedad del cuadro; en adultos, 200 mg cada 12 horas el primer día de tratamiento permite alcanzar rápidamente una concentración en el plasma de 8 μm/mL (después se reduce la dosis a la mitad).[66] La tetraciclina se suministra en adultos con una dosis de carga inicial de 2 g seguidos de la pauta normal de 2 g al día repartidos en cuatro tomas. Tanto la tetraciclina como la doxiciclina se pueden usar para completar una pauta terapéutica que comenzó con un aminoglucósido. Cuando se usan como fármaco principal, las tetraciclinas deben darse por entre siete y diez días o al menos hasta tres días después del fin de la fiebre y los demás síntomas.[4]
El levofloxacino, el ciprofloxacino y el moxifloxacino están aprobados por la FDA para el tratamiento de la peste basándose en estudios de eficacia in vitro y en modelos animales, entre ellos el mono verde (Chlorocebus sabaeus).[67][68][69][70][71][72][73] De todas formas, la información publicada sobre un posible tratamiento eficaz en la peste humana es limitada.[74] En una pequeña serie de casos de Uganda seis pacientes de peste confirmada mediante cultivo, incluido uno con la forma neumónica secundaria, fueron tratados exitosamente con ciprofloxacino oral.[75] Basándose en las indicaciones de la FDA y en las propiedades farmacocinéticas, debería usarse levofloxacino o cloranfenicol cuando sea importante lograr una concentración alta en los tejidos, como puede ocurrir en la peste meníngea, la pleuritis o la miocarditis.[52][60][71] Pueden emplearse en monoterapia o en combinación con un aminoglucósido. El cloranfenicol se administra en una dosis de carga de 25-30 mg/kg seguida de la administración diaria de 50-60 mg/kg, dividida en cuatro dosis. Dependiendo de la respuesta del enfermo, puede reducirse a 25-30 mg/kg/día para minimizar el impacto de la supresión de la médula ósea, que es reversible. La aplasia medular asociada al consumo de cloranfenicol es tan infrecuente (se estima que ocurre en uno de cada 40 000 pacientes) que no debería ser un impedimento para su uso en personas enfermas gravemente de peste. El trimetoprim-sulfametoxazol (también conocido como cotrimoxazol) también se ha empleado en el tratamiento, aunque la respuesta puede ser tardía e incompleta, por lo que no se considera un agente de primera línea. No se recomienda la administración de penicilinas, cefalosporinas y macrólidos por su efecto escaso.[4]
El aislamiento de cepas de Y. pestis resistentes a antibióticos es poco frecuente. Usualmente, estas solo lo son a un solo fármaco y no se han asociado con fracaso terapéutico. En 1995, se encontraron ejemplares con resistencias mediadas por plásmidos en dos muestras clínicas obtenidas en Madagascar, una era muy poco sensible a la estreptomicina y la otra, al cloranfenicol, ampicilina, tetraciclina, sulfonamidas y también a la estreptomicina. Sin embargo, ambos pacientes fueron tratados con un régimen de estreptomicina y cotrimoxazol y se recuperaron.[60] Los estudios moleculares indicaron que los plásmidos de estas dos cepas eran muy diferentes entre sí y se piensa que surgieron de forma independiente, posiblemente por transferencia genética horizontal en el intestino de una pulga.[60] No está claro si esta resistencia podría transferirse en la naturaleza en ausencia de consumo de antibióticos por las poblaciones salvajes de roedores y, hasta la fecha, estos han sido los únicos aislamientos de cepas resistentes de entre los miles de muestras clínicas recuperadas. No se conoce que hayan aparecido resistencias durante el tratamiento de la peste en humanos y no se han descrito recaídas tras haber seguido las pautas recomendadas de tratamiento.[4]
Tratamiento de soporte[editar]
Se debería monitorizar cuidadosamente el estado hemodinámico de los enfermos de peste y seguirse los protocolos para tratar el choque endotóxico en caso de que ocurriera.[76] No hay evidencia de que los corticoides sean efectivos en el tratamiento. Los bubones suelen rebajarse durante la primera semana de tratamiento antibiótico, pero tardan varias más en desaparecer por completo; ocasionalmente, pueden agrandarse o volverse fluctuantes al tacto, lo que requeriría la realización de un drenaje.[4]
Prevención[editar]
Control de la infección[editar]
Todos los casos sospechosos de peste deberían notificarse inmediatamente a la autoridad sanitaria competente para su asistencia en la confirmación del diagnóstico microbiológico, investigación epidemiológica y protección de la salud pública. Los afectados con infecciones no complicadas y que reciben un tratamiento temprano no suponen un peligro para otras personas. Aquellos con tos u otros signos de neumonía deberían ser puestos en aislamiento y atendidos con el material necesario para prevenir la transmisión por microgotas hasta que hayan pasado 48 horas desde el comienzo del tratamiento o hasta que el cultivo de esputo sea negativo. Cuando se esté en contacto directo con estas personas, los elementos de prevención incluyen mascarillas, guantes, bata y gafas protectoras.[53] Los cultivos obtenidos del material clínico suelen ser negativos 24 horas después de haber comenzado el tratamiento. Los pacientes sin peste neumónica pueden ser atendidos con las precauciones estándar. Los fluidos potencialmente infecciosos deberían manipularse con guantes y previniendo la aerosolización, que puede ocurrir al dejar caer una muestra o al romperse su recipiente durante la centrifugación. Los especímenes de rutina pueden examinarse en un laboratorio con nivel de bioseguridad 2 (BSL-2), pero los cultivos deben ser manejados en una campana de presión negativa en un laboratorio de nivel de bioseguridad 3 (BSL-3).[4]
Quimioprofilaxis[editar]
Se pueden usar antibióticos para la quimioprofilaxis en personas que hayan podido estar expuestas al patógeno en los últimos siete días como familiares, cuidadores, otros individuos que hayan estado en contacto estrecho con un enfermo de peste neumónica o trabajadores de un laboratorio que hayan estado expuestos en un accidente en el que se haya podido generar un aerosol.[52] La doxiciclina, cuya dosis en adultos es de 100 mg dos veces al día durante una semana, o el ciprofloxacino, 500 mg dos veces al día también durante una semana, son fármacos adecuados para este propósito.[4]
Vacuna[editar]
Históricamente, la vacuna contra la peste ha estado disponible para uso humano, una inactivada y otra atenuada. A fecha de 2020, ninguna tenía licencia en los Estados Unidos, pero la segunda sí en Rusia.[77] La vacuna inactivada no es efectiva en casos de exposición respiratoria y no tiene utilidad comparada con las medidas modernas de higiene y la quimioprofilaxis.[78] No obstante, la preocupación por el bioterrorismo y posibilidad de creación de cepas multirresistentes por ingeniería genética ha mantenido el interés por el desarrollo de nuevas vacunas. Estas candidatas se han producido a partir del antígeno F1 recombinante y el antígeno LcrV, ya sea como una mezcla o una fusión de estos. Ambos tipos de vacuna han mostrado resultados prometedores en modelos animales y se han evaluado en ensayos farmacológicos de fases I y II.[77] Otros enfoques modernos son las vacunas de ADN; la expresión de antígenos protectores en bacterias, virus o plantas portadoras; la inmunización pasiva con anticuerpos monoclonales aerosolizados, y vacunas atenuadas basadas en Y. pseudotuberculosis.[4]
Control medioambiental[editar]
Entre las precauciones que pueden tomar las personas que viven en zonas endémicas para reducir su exposición a roedores y pulgas está la adecuación de los hogares, la retirada de comida, evitar que haya lugares donde los roedores se puedan cobijar, el uso de repelentes y aplicar insecticidas en las mascotas.[23] Si se va a proceder al exterminio de roedores, debe fumigarse también contra las pulgas antes o durante la operación para evitar que estas se alimenten de humanos.[4]
Bioterrorismo[editar]
Yersinia pestis es un agente de clase I para los CDC de Estados Unidos, lo que refleja su potencial para usarse como un arma biológica. Este microorganismo se encuentra en el medio natural de muchas partes del mundo, es fácilmente manipulable en el laboratorio, incluso para la introducción de resistencias a antibióticos, y se ha usado y desarrollado en el pasado con propósitos bioterroristas. Además, su historia tiene un impacto cultural que amplifica su efecto para causar alarma social más allá de su impacto médico directo.[79][4]
La liberación deliberada de Y. pestis se puede conseguir a través de varias rutas; sin embargo, la aerosolización se considera la más letal de todas y, por tanto, la más probable. La exposición al patógeno de esta forma causaría un brote de peste neumónica primaria, que es rápidamente mortal y tiene potencial para transmitirse entre personas. La Organización Mundial de la Salud ha estimado que la liberación de 50 kg de Y. pestis sobre una ciudad de cinco millones de habitantes podría generar 150 000 casos de la enfermedad y 36 000 muertes.[80] La aparición de múltiples pacientes con una neumonía fulminante, especialmente si tienen un esputo sanguinolento con bacilos gramnegativos, sería indicativo de un ataque bioterrorista.[4]
La quimioprofilaxis masiva podría ser una medida útil ante una liberación deliberada de Y. pestis. Aunque la prevención de la enfermedad en personas expuestas en el ataque supondría un reto debido al corto período de incubación, de entre uno y cuatro días, la profilaxis en los contactos de estos podría lograrse más fácilmente. No obstante, existen modelos que sugieren que el riesgo de contagios secundarios es bastante bajo y que medidas como distancia social o protección contra las microgotas serían efectivas para evitar la transmisión.[81] No hay vacunas contra la peste disponibles en los Estados Unidos, aunque, de todas formas, no tendrían efecto por el período de incubación.[4]
Historia[editar]



Se estima que a lo largo de la historia han muerto de peste más de 300 millones de personas, convirtiéndose así en una de las enfermedades infecciosas más letales. En términos generales se considera que han existido tres grandes pandemias de la enfermedad: la plaga de Justiniano que se desarrolló entre los siglos VI y VIII; la segunda pandemia que se ha llamado la peste negra produjo sucesivos brotes en Europa entre los siglos XIV y XVIII; y la tercera pandemia de peste, que surgió en China durante el siglo XIX.
- Peste de Justiniano: Aunque existen algunas reseñas históricas anteriores que pudieran referirse a la peste, la primera referencia al respecto data del siglo VI, siendo conocida como plaga de Justiniano. Procopio de Cesarea describe perfectamente sus características clínicas, su origen y su diseminación. El brote se originó en Pelusium, cerca del actual canal de Suez, desde donde se diseminó hasta Alejandría, para alcanzar posteriormente Constantinopla en el año 542.
- Peste negra. En la mitad del siglo XIV se desarrolló una epidemia que se cree partió de la península de Crimea (en la ribera norte del mar Negro entonces ocupada por distintas tribus de mongoles (tártaros). En el año 1340 los tártaros, aliados de los venecianos, se enfrentan con los genoveses, que se ven obligados a refugiarse en la ciudad de Caffa (actualmente Feodosia). La enfermedad afectó a los genoveses, los cuales diseminaron el mal por todos los puertos donde recalaban. Según distintos cronistas, una buena parte de la tripulación de los barcos yacía ya muerta en cubierta al llegar a Constantinopla. Otras naves continuaron el viaje hasta Mesina (Sicilia), donde se les impidió entrar, aunque ello no evitó que buena parte de las ratas abandonaran el barco y diseminaran la enfermedad entre la población local. En toda Europa tuvieron lugar, desde entonces hasta el siglo XVIII, brotes sucesivos de peste que produjeron gran cantidad de muertes, sobre todo en Andalucía occidental: Sevilla (uno de los puertos principales) y en las ciudades gaditanas de Jerez de la Frontera, El Puerto de Santa María y Sanlúcar de Barrameda (antepuerto de Sevilla, al estar conectada con esta por el río Guadalquivir).[82] También en territorios cercanos al continente se produjeron brotes de la enfermedad, como, por ejemplo, en las islas Canarias (en San Cristóbal de La Laguna en 1582).[83] La peste no se contagia a través de cadáveres por lo que las historias sobre diseminación de la epidemia catapultando cadáveres a ciudades sitiadas carecen de cualquier fundamento científico.[84]
- La tercera gran pandemia de peste se originó en la provincia china de Yunnan en 1855, afectó gravemente a Hong Kong en 1894 y se extendió a otros continentes provocando numerosos casos en la India. Se calcula que causó alrededor de 10 millones de fallecimientos entre 1898 y 1918. Alcanzó a lugares tan lejanos como Cuba y Puerto Rico, donde se registraron casos en 1914. Un reservorio natural o nido de la peste se encuentra en el oeste de Yunnan y sigue siendo un riesgo para la salud. La tercera pandemia de peste se originó en el área después de una rápida llegada de chinos han para explotar la creciente demanda de minerales, principalmente cobre, en la segunda mitad del siglo XIX. En poco tiempo, en 1850, la población se había disparado a más de 7 millones de personas, que unido al incremento del transporte en toda la región, puso a las personas en contacto con pulgas infectadas por la peste, el vector principal entre la rata de pecho amarillo (Rattus flavipectus) y los humanos. La gente llevó consigo las pulgas y las ratas a áreas urbanas con fuerte crecimiento, donde eran caldo de cultivo para que pequeños brotes, a veces, alcanzaban proporciones epidémicas. La peste se extendió aún más, después de que estallaran las disputas entre los mineros han y los musulmanes de la etnia hui a principios de la década de 1850, en un levantamiento violento, conocido como la Rebelión de los panthay, que provocó desplazamientos masivos por parte de los movimientos de tropas en conflicto y las migraciones de refugiados. El estallido de la peste ayudó a reclutar personas para la Rebelión Taiping. Así, la peste comenzó a aparecer en las provincias de Guangxi y Guangdong, la isla de Hainan y el delta del río de las Perlas, incluyendo, además, a Cantón y Hong Kong. Aunque el historiador William H. McNeill y otros creen que la peste fue traída desde el interior a las regiones costeras por las tropas imperiales que regresaban después de haber sofocado la intentona separatista de los rebeldes musulmanes en la región de Yunnan, Carol Benedicto sugiere que hay evidencias para suponer que se propagó más rápidamente por el creciente y lucrativo comercio del opio, que comenzó alrededor de 1840 y que provocaron la primera y segunda guerra del opio. Solo en la ciudad de Cantón, desde marzo de 1894, la enfermedad mató a unas 80 000 personas en unas pocas semanas. El tráfico acuático diario con la cercana ciudad de Hong Kong propagó rápidamente la peste. En dos meses, después de 100 000 muertes, las tasas de mortalidad cayeron por debajo de las tasas epidémicas, pero la enfermedad continuó siendo endémica en Hong Kong hasta 1929. Desde Hong Kong, la epidemia se extendió a muchas partes del mundo, incluida India, Estados Unidos y Europa. La peste azotó Hawái en 1899 y San Francisco en 1900. A principios del siglo XX, la peste estaba extendida en la región fronteriza china de Manchuria. Otra epidemia azotó a Manchuria en el invierno de 1910-1911 y mató a unas 60 000 personas.[85][86][87][88]
A partir de la tercera década del siglo XX se produjo una disminución importante en la incidencia y gravedad de la enfermedad, debido a una mejor higiene, el aumento en la inmunidad de las ratas y los seres humanos, el desarrollo de los antibióticos, etc. A pesar de ello siguen existiendo focos enzoóticos en Asia, África y América. En el año 2003, se registraron a nivel mundial más de 2000 casos y alrededor de 180 muertes, la mayor parte en África. Otros países con casos declarados en el siglo XXI son: Estados Unidos, China, India, Vietnam y Mongolia.[89] En 2017 se produjo un brote en Madagascar que provocó al menos 1200 casos y más de 100 fallecimientos.[90]
La peste en la literatura[editar]
A lo largo del tiempo numerosos escritores han hecho referencia a la peste.
La Iliada de Homero empieza con los soldados confinados por la peste en un campamento ante las murallas de Troya.Tucídides habla de ella en Las guerras del Peloponeso, siglo V a. C.[91]
Giovanni Boccaccio en el Decamerón inicia sus relatos con una descripción de la peste bubónica (la epidemia de peste negra que golpeó a Florencia en 1348), lo que justifica que un grupo de diez jóvenes (siete mujeres y tres hombres) que huyen de la plaga, se refugien en una villa en las afueras de Florencia. Boccacio pone en voz de un testigo de la peste: Cuando todas las tumbas estuvieron llenas, fueron excavadas grandes zanjas en los cementerios de las iglesias, en las cuales las nuevas llegadas fueron colocadas por centenares, almacenadas grada sobre grada, como cargamento naval.[92]
Daniel Defoe publicó en 1722 el Diario del año de la peste, una novela sobre la peste de 1665 en Londres. Alessandro Manzoni describió en su novela Los novios (1827) la peste que asoló el Milanesado a comienzos del siglo XVII. José María Blanco White escribió sobre la peste de Sevilla en sus Cartas desde España. También se habla de la peste en El último hombre de Mary Shelley (1826) y en La peste escarlata de Jack London (1912). Albert Camus nos retrata en la novela publicada en 1947, La peste, el confinamiento de Orán. José Saramago nos habla de la peste en Ensayo sobre la ceguera (1995).[91][93] En 2022 el ganador del Premio Nobel Orhan Pamuk publicó la novela Las noches de la peste, en la que se narra de una epidemia de peste durante 1901 en la isla ficticia de Minguer.
Véase también[editar]
- Peste negra
- Peste de San Cristóbal de La Laguna (1582)
- Plaga Italiana (1629-1631)
- Epidemia de 1649 (Sevilla)
- Gran peste de Viena
Referencias[editar]
- ↑ a b «Plague». World Health Organization. octubre de 2017. Consultado el 8 de noviembre de 2017.
- ↑ Parte, A. C. «Genus Yersinia». List of Prokaryotic names with Standing in Nomenclature (en inglés). Consultado el 8 de septiembre de 2020.
- ↑ Sulakvelidze, A. (abril de 2000). «Yersiniae other than Y. enterocolitica, Y. pseudotuberculosis, and Y. pestis: the ignored species.» [Yersinias diferentes a Y. enterocolitica, Y. pseudotuberculosis, y Y. pestis: las especies ignoradas]. Microbes Infect. (en inglés) (Maryland, Estados Unidos) 2 (5): 497-513. PMID 10865195. doi:10.1016/S1286-4579(00)00311-7. Consultado el 8 de junio de 2016.
- ↑ a b c d e f g h i j k l m n ñ o p q r s t u v w x y z aa ab ac ad ae af ag ah ai aj ak Mead, 2020, pp. 2779-2787.
- ↑ a b c d Centros para el Control y Prevención de Enfermedades (CDC); National Center for Infectious Diseases, Division of Vector-Borne Infectious Diseases; Organización Mundial de la Salud, Division of Emerging and Other Communicable Diseases Surveillance and Control. En: Laboratory Manual of Plague Diagnostic Tests. Atlanta: CDC; 2000.
- ↑ Achtman, M.; Zurth, K.; Morelli, G.; Torrea, G.; Guiyoule, A.; Carniel, E. (23 de noviembre de 1999). «Yersinia pestis, the cause of plague, is a recently emerged clone of Yersinia pseudotuberculosis». Proceedings of the National Academy of Sciences (en inglés) 96 (24): 14043-14048. PMC 24187. PMID 10570195. doi:10.1073/pnas.96.24.14043. Consultado el 8 de septiembre de 2020.
- ↑ a b Cui, Y.; Yu, C.; Yan, Y.; Li, D.; Li, Y.; Jombart, T.; Weinert, L. A.; Wang, Z.; Guo, Z.; Xu, L.; Zhang, Y.; Zheng, H.; Qin, N.; Xiao, X.; Wu, M.; Wang, X.; Zhou, D.; Qi, Z.; Du, Z.; Wu, H.; Yang, X.; Cao, H.; Wang, H.; Wang, J.; Yao, S.; Rakin, A.; Li, Y.; Falush, D.; Balloux, F.; Achtman, M.; Song, Y.; Wang, J.; Yang, R. (8 de enero de 2013). «Historical variations in mutation rate in an epidemic pathogen, Yersinia pestis». Proceedings of the National Academy of Sciences (en inglés) 110 (2): 577-582. PMC 3545753. PMID 23271803. doi:10.1073/pnas.1205750110. Consultado el 8 de septiembre de 2020.
- ↑ a b c d Zhou, Dongsheng; Han, Yanping; Yang, Ruifu (enero de 2006). «Molecular and physiological insights into plague transmission, virulence and etiology». Microbes and Infection (en inglés) 8 (1): 273-284. PMID 16182593. doi:10.1016/j.micinf.2005.06.006.
- ↑ a b Parkhill, J.; Wren, B. W.; Thomson, N. R.; Titball, R. W.; Holden, M. T. G.; Prentice, M. B.; Sebaihia, M.; James, K. D.; Churcher, C.; Mungall, K. L.; Baker, S.; Basham, D.; Bentley, S. D.; Brooks, K.; Cerdeño-Tárraga, A. M.; Chillingworth, T.; Cronin, A.; Davies, R. M.; Davis, P.; Dougan, G.; Feltwell, T.; Hamlin, N.; Holroyd, S.; Jagels, K.; Karlyshev, A. V.; Leather, S.; Moule, S.; Oyston, P. C. F.; Quail, M.; Rutherford, K.; Simmonds, M.; Skelton, J.; Stevens, K.; Whitehead, S.; Barrell, B. G. (octubre de 2001). «Genome sequence of Yersinia pestis, the causative agent of plague». Nature (en inglés) 413 (6855): 523-527. PMID 11586360. doi:10.1038/35097083. Consultado el 8 de septiembre de 2020.
- ↑ a b Hinnebusch, B. J. (julio de 2005). «The evolution of flea-borne transmission in Yersinia pestis.». Current issues in molecular biology (en inglés) 7 (2): 197-212. PMID 16053250. Consultado el 8 de septiembre de 2020.
- ↑ Prentice, Michael B.; James, Keith D.; Parkhill, Julian; Baker, Stephen G.; Stevens, Kim; Simmonds, Mark N.; Mungall, Karen L.; Churcher, Carol; Oyston, Petra C. F.; Titball, Richard W.; Wren, Brendan W.; Wain, John; Pickard, Derek; Hien, Tran Tinh; Farrar, Jeremy J.; Dougan, Gordon (15 de abril de 2001). «Yersinia pestis pFra Shows Biovar-Specific Differences and Recent Common Ancestry with a Salmonella enterica Serovar Typhi Plasmid». Journal of Bacteriology (en inglés) 183 (8): 2586-2594. PMC 95176. PMID 11274119. doi:10.1128/JB.183.8.2586-2594.2001. Consultado el 8 de septiembre de 2020.
- ↑ Fàbrega, Anna; Vila, Jordi (enero de 2012). «Yersinia enterocolitica: Pathogenesis, virulence and antimicrobial resistance». Enfermedades Infecciosas y Microbiología Clínica (en inglés) 30 (1): 24-32. PMID 22019131. doi:10.1016/j.eimc.2011.07.017.
- ↑ Achtman, M.; Morelli, G.; Zhu, P.; Wirth, T.; Diehl, I.; Kusecek, B.; Vogler, A. J.; Wagner, D. M.; Allender, C. J.; Easterday, W. R.; Chenal-Francisque, V.; Worsham, P.; Thomson, N. R.; Parkhill, J.; Lindler, L. E.; Carniel, E.; Keim, P. (21 de diciembre de 2004). «Microevolution and history of the plague bacillus, Yersinia pestis». Proceedings of the National Academy of Sciences (en inglés) 101 (51): 17837-17842. PMC 535704. PMID 15598742. doi:10.1073/pnas.0408026101. Consultado el 8 de septiembre de 2020.
- ↑ Drancourt, Michel; Signoli, Michel; Dang, La Vu; Bizot, Bruno; Roux, Véronique; Tzortzis, Stéfan; Raoult, Didier (febrero de 2007). «Yersinia pestis Orientalis in Remains of Ancient Plague Patients». Emerging Infectious Diseases (en inglés) 13 (2): 332-333. PMC 2725862. PMID 17479906. doi:10.3201/eid1302.060197. Consultado el 8 de septiembre de 2020.
- ↑ Stenseth, Nils Chr; Atshabar, Bakyt B; Begon, Mike; Belmain, Steven R; Bertherat, Eric; Carniel, Elisabeth; Gage, Kenneth L; Leirs, Herwig et al. (15 de enero de 2008). «Plague: Past, Present, and Future». PLoS Medicine (en inglés) 5 (1): 9-13. PMC 2194748. PMID 18198939. doi:10.1371/journal.pmed.0050003. Consultado el 8 de septiembre de 2020.
- ↑ Gage, K. L. (1999). «Plague surveillance». Plague manual: epidemiology, distribution, surveillance and control (en inglés y francés). Génova: Organización Mundial de la Salud. pp. 135-166. Consultado el 8 de septiembre de 2020.
- ↑ Organización Mundial de la Salud (2004). «Human plague in 2002 and 2003». Weekly Epidemiological Record (en inglés y francés) 79 (33): 301-306. PMID 15369044. Consultado el 8 de septiembre de 2020.
- ↑ a b Organización Mundial de la Salud (2016). «Plague around the world, 2010–2015». Weekly Epidemiological Record (en inglés y francés) (8): 89-93. PMID 26922822. Consultado el 8 de septiembre de 2020.
- ↑ Mead, Paul S. (11 de enero de 2018). «Plague in Madagascar — A Tragic Opportunity for Improving Public Health». New England Journal of Medicine (en inglés) 378 (2): 106-108. PMID 29261403. doi:10.1056/NEJMp1713881. Consultado el 8 de septiembre de 2020.
- ↑ Cabanel, Nicolas; Leclercq, Alexandre; Chenal-Francisque, Viviane; Annajar, Badereddin; Rajerison, Minoarisoa; Bekkhoucha, Souad; Bertherat, Eric; Carniel, Elisabeth (febrero de 2013). «Plague Outbreak in Libya, 2009, Unrelated to Plague in Algeria». Emerging Infectious Diseases (en inglés) 19 (2): 230-236. PMC 3559055. PMID 23347743. doi:10.3201/eid1902.121031. Consultado el 8 de septiembre de 2020.
- ↑ Kugeler, Kiersten J.; Staples, J. Erin; Hinckley, Alison F.; Gage, Kenneth L.; Mead, Paul S. (enero de 2015). «Epidemiology of Human Plague in the United States, 1900–2012». Emerging Infectious Diseases (en inglés) 21 (1): 16-22. PMC 4285253. PMID 25529546. doi:10.3201/eid2101.140564. Consultado el 8 de septiembre de 2020.
- ↑ «Plague statistics». Centros para el Control y Prevención de Enfermedades (en inglés). Consultado el 8 de septiembre de 2020.
- ↑ a b Centros para el Control y Prevención de Enfermedades (11 de julio de 1997). «Fatal human plague — Arizona and Colorado, 1996.». MMWR. Morbidity and mortality weekly report (en inglés) 46 (27): 617-620. PMID 9218646. Consultado el 8 de septiembre de 2020.
- ↑ Kaufmann, Arnold F.; Boyce, John M.; Martone, William J. (abril de 1980). «Trends in Human Plague in the United States». The Journal of Infectious Diseases (en inglés) 141 (4): 522-524. JSTOR 30081738. doi:10.2307/30081738.
- ↑ a b Hannah Gould, L.; Pape, J.; Ettestad, P.; Griffith, K. S.; Mead, P. S. (16 de mayo de 2008). «Dog-Associated Risk Factors for Human Plague». Zoonoses and Public Health (en inglés) (55): 448-454. PMID 18489541. doi:10.1111/j.1863-2378.2008.01132.x.
- ↑ Mann, J. M.; Martone, W. J.; Boyce, J. M.; Kaufmann, A. F.; Barnes, A. M.; Weber, N. S. (1 de septiembre de 1979). «Endemic Human Plague in New Mexico: Risk Factors Associated with Infection». Journal of Infectious Diseases (en inglés) 140 (3): 397-401. doi:10.1093/infdis/140.3.397.
- ↑ Schotthoefer, Anna M.; Eisen, Rebecca J.; Kugeler, Kiersten J.; Ettestad, Paul; Reynolds, Pamela J.; Brown, Ted; Enscore, Russell E.; Cheek, James; Bueno, Rudy; Targhetta, Joseph; Montenieri, John A.; Gage, Kenneth L. (julio de 2012). «Changing Socioeconomic Indicators of Human Plague, New Mexico, USA». Emerging Infectious Diseases (en inglés) 18 (7): 1151-1154. PMC 3376811. PMID 22709463. doi:10.3201/eid1807.120121. Consultado el 8 de septiembre de 2020.
- ↑ Centros para el Control y la Prevención de Enfermedades (8 de agosto de 2003). «Imported plague — New York City, 2002.». MMWR. Morbidity and mortality weekly report (en inglés) 52 (31): 725-728. PMID 12904738. Consultado el 8 de septiembre de 2020.
- ↑ Eisen, Rebecca J.; Gage, Kenneth L. (marzo de 2009). «Adaptive strategies of Yersinia pestis to persist during inter-epizootic and epizootic periods». Veterinary Research (en inglés) 40 (2): 1-14. PMC 2695026. PMID 18803931. doi:10.1051/vetres:2008039. Consultado el 8 de septiembre de 2020.
- ↑ Kosoy, Michael; Reynolds, Pamela; Bai, Ying; Sheff, Kelly; Enscore, Russell E.; Montenieri, John; Ettestad, Paul; Gage, Kenneth (septiembre de 2017). «Small-Scale Die-Offs in Woodrats Support Long-Term Maintenance of Plague in the U.S. Southwest». Vector-Borne and Zoonotic Diseases (en inglés) 17 (9): 635-644. PMC 5576196. PMID 28792853. doi:10.1089/vbz.2017.2142. Consultado el 8 de septiembre de 2020.
- ↑ Drancourt, Michel; Houhamdi, Linda; Raoult, Didier (abril de 2006). «Yersinia pestis as a telluric, human ectoparasite-borne organism». The Lancet Infectious Diseases (en inglés) 6 (4): 234-241. PMID 16554248. doi:10.1016/S1473-3099(06)70438-8.
- ↑ Markman, David W.; Antolin, Michael F.; Bowen, Richard A.; Wheat, William H.; Woods, Michael; Gonzalez-Juarrero, Mercedes; Jackson, Mary (febrero de 2018). «Yersinia pestis Survival and Replication in Potential Ameba Reservoir». Emerging Infectious Diseases (en inglés) 24 (2): 294-302. PMC 5782900. PMID 29350155. doi:10.3201/eid2402.171065. Consultado el 8 de septiembre de 2020.
- ↑ von Reyn, C. Fordham; Barnes, Allan M.; Weber, Neil S.; Hodgin, U. G. (julio de 1976). «Bubonic plague from exposure to a rabbit: a documented case, and a review of rabbit-associated plague cases in the United States». American Journal of Epidemiology (en inglés) 104 (1): 81-87. PMID 937344. doi:10.1093/oxfordjournals.aje.a112276.
- ↑ Saeed, Abdulaziz A. Bin; Al-Hamdan, Nasser A.; Fontaine, Robert E. (septiembre de 2005). «Plague from Eating Raw Camel Liver». Emerging Infectious Diseases (en inglés) 11 (9): 1456-1457. PMC 3310619. PMID 16229781. doi:10.3201/eid1109.050081. Consultado el 8 de septiembre de 2020.
- ↑ Wong, David; Wild, Margaret A.; Walburger, Matthew A.; Higgins, Charles L.; Callahan, Michael; Czarnecki, Lawrence A.; Lawaczeck, Elisabeth W.; Levy, Craig E.; Patterson, J. Gage; Sunenshine, Rebecca; Adem, Patricia; Paddock, Christopher D.; Zaki, Sherif R.; Petersen, Jeannine M.; Schriefer, Martin E.; Eisen, Rebecca J.; Gage, Kenneth L.; Griffith, Kevin S.; Weber, Ingrid B.; Spraker, Terry R.; Mead, Paul S. (agosto de 2009). «Primary Pneumonic Plague Contracted from a Mountain Lion Carcass». Clinical Infectious Diseases (en inglés) 49 (3): e33-e38. PMID 19555287. doi:10.1086/600818. Consultado el 8 de septiembre de 2020.
- ↑ a b c Gage, K. L.; Dennis, D. T.; Orloski, K. A.; Ettestad, P.; Brown, T. L.; Reynolds, P. J.; Pape, W. J.; Fritz, C. L.; Carter, L. G.; Stein, J. D. (1 de junio de 2000). «Cases of Cat-Associated Human Plague in the Western US, 1977-1998». Clinical Infectious Diseases (en inglés) 30 (6): 893-900. PMID 10852811. doi:10.1086/313804. Consultado el 8 de septiembre de 2020.
- ↑ a b Runfola, JK; House, J; Miller, L; Colton, L; Hite, D; Hawley, A; Mead, P; Schriefer, M; Petersen, J; Casaceli, C; Erlandson, KM; Foster, C; Pabilonia, KL; Mason, G; Douglas JM, Jr (1 de mayo de 2015). «Outbreak of Human Pneumonic Plague with Dog-to-Human and Possible Human-to-Human Transmission--Colorado, June-July 2014.». MMWR. Morbidity and mortality weekly report (en inglés) 64 (16): 429-434. PMC 4584809. PMID 25928467. Consultado el 8 de septiembre de 2020.
- ↑ «Fatal laboratory-acquired infection with an attenuated Yersinia pestis Strain--Chicago, Illinois, 2009». MMWR. Morbidity and mortality weekly report (en inglés) 60 (7): 201-205. 25 de febrero de 2011. PMID 21346706. Consultado el 8 de septiembre de 2020.
- ↑ Quenee, L. E.; Hermanas, T. M.; Ciletti, N.; Louvel, H.; Miller, N. C.; Elli, D.; Blaylock, B.; Mitchell, A.; Schroeder, J.; Krausz, T.; Kanabrocki, J.; Schneewind, O. (1 de octubre de 2012). «Hereditary Hemochromatosis Restores the Virulence of Plague Vaccine Strains». Journal of Infectious Diseases (en inglés) 206 (7): 1050-1058. PMC 3501692. PMID 22896664. doi:10.1093/infdis/jis433. Consultado el 8 de septiembre de 2020.
- ↑ Perry, R. D.; Fetherston, J. D. (enero de 1997). «Yersinia pestis--etiologic agent of plague.». Clinical Microbiology Reviews (en inglés) 10 (1): 35-66. PMC 172914. PMID 8993858. doi:10.1128/CMR.10.1.35-66.1997. Consultado el 8 de septiembre de 2020.
- ↑ a b c Butler, Thomas (septiembre de 1972). «A clinical study of bubonic plague». The American Journal of Medicine (en inglés) 53 (3): 268-276. PMID 5054721. doi:10.1016/0002-9343(72)90168-4.
- ↑ Dennis, D.; Meier, F. (1997). «Plague». En Horsburgh, C. R.; Nelson, A. M., eds. Pathology of emerging infections (en inglés). Washington D. C.: American Association for Microbiology Press. pp. 190-197. ISBN 978-1555811204.
- ↑ a b Pechous, Roger D.; Sivaraman, Vijay; Stasulli, Nikolas M.; Goldman, William E. (marzo de 2016). «Pneumonic Plague: The Darker Side of Yersinia pestis». Trends in Microbiology (en inglés) 24 (3): 190-197. PMID 26698952. doi:10.1016/j.tim.2015.11.008.
- ↑ a b c Butler, T.; Bell, W. R.; Linh, N. N.; Tiep, N. D.; Arnold, K. (1 de mayo de 1974). «Yersinia pestis Infection in Vietnam. I. Clinical and Hematologic Aspects». Journal of Infectious Diseases (en inglés) 129 (Supplement 1): S78-S84. PMID 4825250. doi:10.1093/infdis/129.supplement_1.s78.
- ↑ Hull, H. F.; Montes, J. M.; Mann, J. M. (octubre de 1986). «Plague masquerading as gastrointestinal illness.». The Western journal of medicine (en inglés) 145 (4): 485-487. PMC 1306978. PMID 3788132. Consultado el 9 de septiembre de 2020.
- ↑ Hull, H. F.; Montes, J. M.; Mann, J. M. (1 de enero de 1987). «Septicemic Plague in New Mexico». Journal of Infectious Diseases (en inglés) 155 (1): 113-118. PMID 3794395. doi:10.1093/infdis/155.1.113.
- ↑ a b Crook, L. D.; Tempest, B. (1 de junio de 1992). «Plague. A clinical review of 27 cases». Archives of Internal Medicine 152 (6): 1253-1256. PMID 1599354. doi:10.1001/archinte.152.6.1253.
- ↑ a b Wu, Lien-Teh (1926). A Treatrise on Pneumonic Plague (en inglés). Génova: League of Nations Health Organization.
- ↑ Meyer, K. F. (septiembre de 1961). «Pneumonic plague.». Bacteriological reviews (en inglés) 25: 249-261. PMC 441101. PMID 14473142. Consultado el 9 de septiembre de 2020.
- ↑ Alsofrom, D. J.; Mettler, F. A.; Mann, J. M. (junio de 1981). «Radiographic manifestations of plaque in New Mexico, 1975-1980. A review of 42 proved cases.». Radiology (en inglés) 139 (3): 561-565. PMID 7232721. doi:10.1148/radiology.139.3.7232721.
- ↑ Burmeister, R. W.; Tigertt, W. D.; Overholt, E. L. (1 de mayo de 1962). «Laboratory-acquired Pneumonic Plague: Report of a Case and Review of Previous Cases». Annals of Internal Medicine (en inglés) 56: 789-800. PMID 13874924. doi:10.7326/0003-4819-56-5-789.
- ↑ a b c d e Inglesby, Thomas V.; Dennis, David T.; Henderson, Donald A.; Bartlett, John G.; Ascher, Michael S.; Eitzen, Edward; Fine, Anne D.; Friedlander, Arthur M.; Hauer, Jerome; Koerner, John F.; Layton, Marcelle; McDade, Joseph; Osterholm, Michael T.; O'Toole, Tara; Parker, Gerald; Perl, Trish M.; Russell, Philip K.; Schoch-Spana, Monica; Tonat, Kevin (3 de mayo de 2000). «Plague as a Biological Weapon: Medical and Public Health Management». JAMA (en inglés) 283 (17): 2281. PMID 10807389. doi:10.1001/jama.283.17.2281.
- ↑ a b Siegel, Jane D.; Rhinehart, Emily; Jackson, Marguerite; Chiarello, Linda (2007). «2007 Guideline for Isolation Precautions: Preventing Transmission of Infectious Agents in Healthcare Settings». Centros para el Control y Prevención de Enfermedades (en inglés). Healthcare Infection Control Practices Advisory Committee. Consultado el 9 de septiembre de 2020.
- ↑ Kool, Jacob L. (15 de abril de 2005). «Risk of Person‐to‐Person Transmission of Pneumonic Plague». Clinical Infectious Diseases (en inglés) 40 (8): 1166-1172. PMID 15791518. doi:10.1086/428617. Consultado el 9 de septiembre de 2020.
- ↑ Tovar Padua, Leidy; Kamali, Amanda; Kim, Hannah; Green, Nicole M; Civen, Rachel; Schwartz, Benjamin; Krogstad, Paul; Deville, Jaime; Yeganeh, Nava; Lugo, Debra; Baker, Amira; Soni, Priya; Cho, Catherine; Svircic, Natalia; Dry, Sarah; Seeger, Leanne; Lloyd, Jessica; Deukmedjian, Grace; Bowen, Richard; Hale, Gillian; Zaki, Sherif R; Mead, Paul; Nielsen-Saines, Karin (septiembre de 2017). «Unique Case of Disseminated Plague With Multifocal Osteomyelitis». Journal of the Pediatric Infectious Diseases Society (en inglés) 6 (3): e165-e168. PMID 28379405. doi:10.1093/jpids/pix007. Consultado el 9 de septiembre de 2020.
- ↑ Loïez, C.; Herwegh, S.; Wallet, F.; Armand, S.; Guinet, F.; Courcol, R. J. (1 de octubre de 2003). «Detection of Yersinia pestis in Sputum by Real-Time PCR». Journal of Clinical Microbiology (en inglés) 41 (10): 4873-4875. PMC 254301. PMID 14532247. doi:10.1128/jcm.41.10.4873-4875.2003. Consultado el 9 de septiembre de 2020.
- ↑ Tourdjman, M.; Ibraheem, M.; Brett, M.; DeBess, E.; Progulske, B.; Ettestad, P.; McGivern, T.; Petersen, J. et al. (1 de octubre de 2012). «Misidentification of Yersinia pestis by Automated Systems, Resulting in Delayed Diagnoses of Human Plague Infections--Oregon and New Mexico, 2010-2011». Clinical Infectious Diseases (en inglés) 55 (7): e58-e60. PMID 22715170. doi:10.1093/cid/cis578.
- ↑ Butler, T; Hudson, BW (1977). «The serological response to Yersinia pestis infection». Bulletin of the World Health Organization (en inglés) 55 (1): 39-42. PMC 2366605. PMID 302154.
- ↑ Chanteau, Suzanne; Rahalison, Lila; Ralafiarisoa, Lalao; Foulon, Jeanine; Ratsitorahina, Mahery; Ratsifasoamanana, Lala; Carniel, Elisabeth; Nato, Farida (enero de 2003). «Development and testing of a rapid diagnostic test for bubonic and pneumonic plague». The Lancet (en inglés) 361 (9353): 211-216. PMID 12547544. doi:10.1016/S0140-6736(03)12270-2.
- ↑ a b c d Galimand, Marc; Carniel, Elisabeth; Courvalin, Patrice (octubre de 2006). «Resistance of Yersinia pestis to Antimicrobial Agents». Antimicrobial Agents and Chemotherapy (en inglés) 50 (10): 3233-3236. PMC 1610074. PMID 17005799. doi:10.1128/AAC.00306-06. Consultado el 9 de septiembre de 2020.
- ↑ Byrne, William R.; Welkos, Susan L.; Pitt, M. Louise; Davis, Kelly J.; Brueckner, Ralf P.; Ezzell, John W.; Nelson, Gene O.; Vaccaro, Joseph R.; Battersby, Luann C.; Friedlander, Arthur M. (1 de marzo de 1998). «Antibiotic Treatment of Experimental Pneumonic Plague in Mice». Antimicrobial Agents and Chemotherapy (en inglés) 42 (3): 675-681. PMC 105516. PMID 9517950. doi:10.1128/AAC.42.3.675. Consultado el 9 de septiembre de 2020.
- ↑ Wong, Jane D.; Barash, Jason R.; Sandfort, Rebecca F.; Janda, J. Michael (1 de julio de 2000). «Susceptibilities of Yersinia pestis Strains to 12 Antimicrobial Agents». Antimicrobial Agents and Chemotherapy (en inglés) 44 (7): 1995-1996. PMC 90001. PMID 10858370. doi:10.1128/aac.44.7.1995-1996.2000. Consultado el 9 de septiembre de 2020.
- ↑ Welty, T. K.; Grabman, J.; Kompare, E.; Wood, G.; Welty, E.; van Duzen, J.; Rudd, P.; Poland, J. (mayo de 1985). «Nineteen cases of plague in Arizona. A spectrum including ecthyma gangrenosum due to plague and plague in pregnancy». Western Journal of Medicine (en inglés) 142 (5): 641-646. PMC 1306131. PMID 4013279. Consultado el 9 de septiembre de 2020.
- ↑ Boulanger, L. Lucy; Ettestad, Paul; Fogarty, John D.; Dennis, David T.; Romig, Donald; Mertz, Gregory (marzo de 2004). «Gentamicin and Tetracyclines for the Treatment of Human Plague: Review of 75 Cases in New Mexico, 1985–1999». Clinical Infectious Diseases (en inglés) 38 (5): 663-669. PMID 14986250. doi:10.1086/381545. Consultado el 9 de septiembre de 2020.
- ↑ Mwengee, W.; Butler, T.; Mgema, S.; Mhina, G.; Almasi, Y.; Bradley, C.; Formanik, J. B.; Rochester, C. G. (1 de marzo de 2006). «Treatment of Plague with Gentamicin or Doxycycline in a Randomized Clinical Trial in Tanzania». Clinical Infectious Diseases (en inglés) 42 (5): 614-621. PMID 16447105. doi:10.1086/500137. Consultado el 9 de septiembre de 2020.
- ↑ Cunha, Burke A. (15 de septiembre de 2003). «Doxycycline for Community‐Acquired Pneumonia». Clinical Infectious Diseases (en inglés) 37 (6): 870-871. PMID 12955665. doi:10.1086/377615. Consultado el 9 de septiembre de 2020.
- ↑ Frean, J.; Klugman, K. P.; Arntzen, L.; Bukofzer, S. (1 de julio de 2003). «Susceptibility of Yersinia pestis to novel and conventional antimicrobial agents». Journal of Antimicrobial Chemotherapy (en inglés) 52 (2): 294-296. PMID 12865386. doi:10.1093/jac/dkg363. Consultado el 9 de septiembre de 2020.
- ↑ Hernández, E.; Girardet, M.; Ramisse, F.; Vidal, D.; Cavallo, J. D. (12 de noviembre de 2003). «Antibiotic susceptibilities of 94 isolates of Yersinia pestis to 24 antimicrobial agents». Journal of Antimicrobial Chemotherapy (en inglés) 52 (6): 1029-1031. PMID 14613959. doi:10.1093/jac/dkg484. Consultado el 9 de septiembre de 2020.
- ↑ Steward, J.; Lever, M.S.; Russell, P.; Beedham, R.J.; Stagg, A.J.; Taylor, R.R.; Brooks, T.J.G. (diciembre de 2004). «Efficacy of the latest fluoroquinolones against experimental Yersinia pestis». International Journal of Antimicrobial Agents (en inglés) 24 (6): 609-612. PMID 15555886. doi:10.1016/j.ijantimicag.2004.06.011.
- ↑ Peterson, J. W.; Moen, S. T.; Healy, D.; Pawlik, J. E.; Taormina, J.; Hardcastle, J.; Thomas, J. M.; Lawrence, W, S.; Ponce, C.; Chatuev, B. M.; Gnade, BT.; Foltz, S. M.; Agar, S. L.; Sha, J.; Klimpel, G. R.; Kirtley, M. L.; Eaves-Pyles, T.; Chopra, A. K. (3 de junio de 2010). «Protection Afforded by Fluoroquinolones in Animal Models of Respiratory Infections with Bacillus anthracis, Yersinia pestis, and Francisella tularensis». The open microbiology journal (en inglés) 4: 34-46. PMC 2995158. PMID 21127743. doi:10.2174/1874285801004010034. Consultado el 9 de septiembre de 2020.
- ↑ a b Layton, Robert Colby; Mega, William; McDonald, Jacob D.; Brasel, Trevor L.; Barr, Edward B.; Gigliotti, Andrew P.; Koster, Frederick (8 de febrero de 2011). «Levofloxacin Cures Experimental Pneumonic Plague in African Green Monkeys». PLoS Neglected Tropical Diseases (en inglés) 5 (2): 1-9. PMC 3035670. PMID 21347450. doi:10.1371/journal.pntd.0000959. Consultado el 9 de septiembre de 2020.
- ↑ Rosenzweig, Jason A.; Brackman, Sheri M.; Kirtley, Michelle L.; Sha, Jian; Erova, Tatiana E.; Yeager, Linsey A.; Peterson, Johnny W.; Xu, Ze-Qi et al. (noviembre de 2011). «Cethromycin-Mediated Protection against the Plague Pathogen Yersinia pestis in a Rat Model of Infection and Comparison with Levofloxacin». Antimicrobial Agents and Chemotherapy (en inglés) 55 (11): 5034-5042. PMC 3195012. PMID 21859946. doi:10.1128/AAC.00632-11. Consultado el 9 de septiembre de 2020.
- ↑ Russell, P.; Eley, S. M.; Bell, D. L.; Manchee, R. J.; Titball, R. J. (1996). «Doxycycline or ciprofloxacin prophylaxis and therapy against experimental Yersinia pestis infection in mice». Journal of Antimicrobial Chemotherapy (en inglés) 37 (4): 769-774. PMID 8722542. doi:10.1093/jac/37.4.769. Consultado el 9 de septiembre de 2020.
- ↑ Kuberski, T.; Robinson, L.; Schurgin, A. (15 de febrero de 2003). «A Case of Plague Successfully Treated with Ciprofloxacin and Sympathetic Blockade for Treatment of Gangrene». Clinical Infectious Diseases (en inglés) 36 (4): 521-523. PMID 12567312. doi:10.1086/367570. Consultado el 28 de septiembre de 2020.
- ↑ Apangu, Titus; Griffith, Kevin; Abaru, Janet; Candini, Gordian; Apio, Harriet; Okoth, Felix; Okello, Robert; Kaggwa, John; Acayo, Sarah; Ezama, Geoffrey; Yockey, Brook; Sexton, Christopher; Schriefer, Martin; Mbidde, Edward Katongole; Mead, Paul (marzo de 2017). «Successful Treatment of Human Plague with Oral Ciprofloxacin». Emerging Infectious Diseases (en inglés) 23 (3): 553-555. PMC 5382724. PMID 28125398. doi:10.3201/eid2303.161212. Consultado el 28 de septiembre de 2020.
- ↑ Wheeler, Arthur P.; Bernard, Gordon R. (21 de enero de 1999). «Treating Patients with Severe Sepsis». New England Journal of Medicine (en inglés) 340 (3): 207-214. PMID 9895401. doi:10.1056/NEJM199901213400307.
- ↑ a b Sun, Wei (2016). «Plague Vaccines: Status and Future». Yersinia pestis: Retrospective and Perspective (en inglés) 918: 313-360. PMC 6559729. PMID 27722869. doi:10.1007/978-94-024-0890-4_12. Consultado el 28 de septiembre de 2020.
- ↑ Gage, Kenneth L.; Dennis, David T.; Tsai, Theodore F. (13 de diciembre de 1996). «https://www.cdc.gov/mmwr/preview/mmwrhtml/00044836.htm». MMWR Recomm Rep (en inglés) (45(RR-14)): 1-15. PMID 8975114. Consultado el 28 de septiembre de 2020.
- ↑ Ramalingaswami, V. (1 de diciembre de 2001). «Psychosocial Effects of the 1994 Plague Outbreak in Surat, India». Military Medicine (en inglés) 166 (Suppl): 29-30. PMID 11778425. doi:10.1093/milmed/166.suppl_2.29. Consultado el 28 de septiembre de 2020.
- ↑ Organización Mundial de la Salud (1970). Health aspects of chemical and biological weapons (en inglés, francés y ruso). Génova: 1.ª. Consultado el 28 de septiembre de 2020.
- ↑ Hinckley, A. F.; Biggerstaff, B. J.; Griffith, K. S.; Mead, P. S. (marzo de 2012). «Transmission dynamics of primary pneumonic plague in the USA». Epidemiology and Infection (en inglés) 140 (3): 554-560. PMID 21733272. doi:10.1017/S0950268811001245.
- ↑ José María Hermoso (8 de marzo de 2018). «La peste de 1569 en Sanlúcar: una ciudad asolada por la muerte». PasionSanlucar.org. Consultado el 12 de marzo de 2018.
- ↑ Las epidemias de la Historia: la peste en La Laguna (1582-1583)
- ↑ La Peste Negra, 1346-1353: La historia completa (Universitaria), 2011. Autor: Ole J. Benedictow
- ↑ Infectious Diseases: Plague Through History, sciencemag.org
- ↑ Informe técnico sobre la peste negra o bubónica de Hong-Kong presentado al Excmo. Sr Gobernador General de Filipinas por José Martín y Martínez. Hong-Kong, 12 de junio de 1894.
- ↑ Plague. Centers for Disease Control and Prevention. Consultado el 28 de enero de 2018
- ↑ The History of Plague – Part 1. The Three Great Pandemics. Journal of Military and Veterans' Health. V. 20 N.º 2. Autor: John Frith. Consultado el 28 d enero de 2018
- ↑ «La peste.» National Geographic. Consultado el 20 de enero de 2018.
- ↑ «El brote más mortífero de peste del siglo XXI en Madagascar obliga a adoptar medidas de control.» 29 de octubre de 2017. ABC.
- ↑ a b [1], M Salas, Sin permiso, 26 de abril de 2020
- ↑ ¿Por qué los ricos temen a las pandemias?, Sin Permiso, Walter Scheidel 19/04/2020
- ↑ Pestes, esas visitas recurrentes, Luis Marigomez, 19 de abril de 2002
 Partes de este artículo contienen texto de «Plague (Yersinia pestis)», capítulo 229A de la novena edición de Mandell, Douglas, and Bennett's Principles and Practice of Infectious Diseases (2020). Este capítulo, obra de Paul S. Mead, está en dominio público tal y como se indica en las páginas II y 2779.
Partes de este artículo contienen texto de «Plague (Yersinia pestis)», capítulo 229A de la novena edición de Mandell, Douglas, and Bennett's Principles and Practice of Infectious Diseases (2020). Este capítulo, obra de Paul S. Mead, está en dominio público tal y como se indica en las páginas II y 2779.
Bibliografía[editar]
- Mead, Paul S. (2020). «Plague (Yersinia pestis)». En Bennett, John E.; Dolin, Raphael; Blaser, Martin J., eds. Mandell, Douglas, and Bennett's Principles and Practice of Infectious Diseases (en inglés) (9.ª edición). Elsevier. ISBN 978-0-323-48255-4.


 French
French Deutsch
Deutsch