Goutte (maladie) — Wikipédia
Dessin humoristique de James Gillray (1799).
| Symptômes | Arthralgie, hydarthrose, érythème et tuméfaction |
|---|
| Médicament | Allopurinol, ibuprofène, probénécide, indométacine, sulindac, naproxène, sulfinpyrazone (en), acide acétylsalicylique, febuxostat, diclofénac, (S)-(−)-colchicine, pégloticase (en) et régime alimentaire |
|---|---|
| Spécialité | Rhumatologie et médecine interne |
| CISP-2 | T92 |
|---|---|
| CIM-10 | M10 |
| CIM-9 | 274.00 274.1 274.8 274.9 |
| OMIM | 138900 300323 |
| DiseasesDB | 29031 |
| MedlinePlus | 000422 |
| eMedicine | 329958 med/924med/1112oph/506orthoped/124radio/313 |
| MeSH | D006073 |
| Patient UK | Gout-pro |
La goutte est une maladie chronique fréquente, liée au métabolisme de l'acide urique. Sa manifestation clinique la plus caractéristique est une monoarthrite aiguë de l'hallux (gros orteil). Elle est souvent associée à une augmentation du taux circulant d'acide urique (hyperuricémie). Sans traitement, elle évolue vers le dépôt d'acide urique dans plusieurs sites de l'organisme, avec une prédilection pour les articulations (arthrite goutteuse), la peau (tophus) et les reins (néphropathie uratique), conduisant au maximum à des destructions articulaires invalidantes et à une insuffisance rénale terminale potentiellement fatale.
Elle ne doit pas être confondue avec l'hallux valgus, simple déformation du premier métatarse du gros orteil, d'origine génétique ou parfois mécanique (alors par exemple causée par des chaussures inadaptées).
La cause exacte de la goutte reste inconnue. Dans la population générale, seul un sujet hyperuricémique sur dix devient goutteux. Des formes familiales et la prévalence de la maladie chez les hommes plaident pour un facteur génétique, mais des facteurs environnementaux sont aussi en cause : surpoids, consommation régulière de sodas sucrés et/ou de boisson alcoolisée, alimentation riche en purines (viande rouge et abats notamment).
Le traitement est symptomatique (soulagement des crises par les anti-inflammatoires non stéroïdiens ou par la colchicine) et de fond (règles hygiéno-diététiques et dans certains cas médicaments hypo-uricémiants). L'ergothérapie soulage les douleurs en cas d'atteinte des poignets en confectionnnant une orthèse de repos.
L'éducation thérapeutique peut diminuer les conséquences de la goutte.
Historique[modifier | modifier le code]
La goutte est décrite dès la Rome antique et une confirmation diagnostique est possible quand on retrouve des cristaux d'urates caractéristiques dans des tissus biologiques conservés jusqu'à nos jours. C'est le cas par exemple d'un doigt momifié de Charles Quint conservé au monastère Royal San Lorenzo de l'Escurial et examiné au microscope[1].
Pour désigner la goutte, Hippocrate utilise, au Ve siècle av. J.-C., le mot « podagra » (d'où le français « podagre », nom féminin désignant la maladie, ou nom masculin désignant une personne goutteuse), qui est avant tout descriptif puisqu'il signifie en grec « pris par le pied », expression évoquant le piège dans lequel l'animal est capturé (nominatif pous, génitif podos, désigne le pied, et agra, la chasse, la prise)[2][réf. non conforme].
Asclépiade de Bithynie (124-) propose la pratique de saignées pour guérir cette affection, ce que confirme Claude Galien qui intègre la goutte dans le système des quatre humeurs.
Jacques le Psychriste, surnommé le Phidias de la médecine, byzantin du Ve siècle, introduit le colchique (hermodacte) dans le traitement de la goutte.
La podagre est souvent évoquée par les médecins de cette époque pour nommer les affections rhumatismales. Avicenne en fait une description dans son Canon.
C'est au IXe siècle que le mot goutte est introduit dans le langage populaire : le rheuma (rhumatisme) est comparé à une humeur nocive distillée « goutte à goutte » dans les jointures, mais aussi les organes.
Son sens se restreint au XVe siècle, le mot goutte correspondant à l'affection désignée sous le terme de « podagre ».
À la Renaissance, Ambroise Paré intègre finalement le terme « Goutte » en lieu et place de « podagre ». Les Anglais emploient le terme « Gout », les Italiens « Gotta », les Espagnols « Gota » et les Allemands « Gicht ».
Le XVIIe siècle marque une révolution dans l'histoire de la rhumatologie avec la classification du médecin parisien Guillaume de Baillou, qui distingue la goutte du rhumatisme et de l'arthrite.
Les descriptions de la goutte dans l'histoire sont nombreuses et anciennes, mais la plus fondatrice est le traité de la podagre de Thomas Sydenham, surnommé « l'Hippocrate anglais », paru en 1683 (Tractatus de Podagra et Hydrope).
En 1853 dans sa thèse, Jean-Martin Charcot distingue la goutte du rhumatisme articulaire chronique.
Physiopathologie[modifier | modifier le code]

La goutte est due à une cristallisation de l'urate de sodium. Ses origines sont multiples. D'une part, il est le déchet formé par la dégradation des purines. En temps normal, elles sont synthétisées à partir du ribose-5-phosphate qui est transformé au bout de plusieurs réactions en acide inosinique, porteur d'un noyau purique. Cet acide entre alors dans un cycle long qui conduit à la synthèse d'adénine ou de guanine, composants de l'ADN. Ces derniers pourront être dégradés plus tard en xanthine, puis, grâce à la xanthine oxydase, en acide urique, que le rein élimine dans les urines. Comme la synthèse d'acide inosinique dépasse largement les besoins de l'organisme, il existe aussi un cycle court où cette molécule est directement dégradée en xanthine. La goutte peut provenir d'un emballement du cycle court qui aboutit à un excès d'acide urique dans le sang.
D'autre part, il peut provenir de la dégradation des nucléotides puriques (adénine et guanine) présents dans les cellules. Une goutte peut ainsi se déclencher quand de nombreuses cellules sont détruites, par exemple durant un traitement anticancéreux.
Enfin, les nucléotides puriques des aliments subissent le même sort que ceux de l'organisme. C'est pourquoi la goutte est plus fréquente chez ceux qui consomment beaucoup d'aliments riches en purines (viande, crustacés, bières, etc.).
Une maladie génétique rare, le syndrome de Lesch-Nyhan (où une enzyme, l'hypoxanthine-guanine-phosphoribosyltransférase, est déficitaire), conduit aussi à emballer le cycle court, mais de façon plus grave. Ce syndrome qui apparaît dans l'enfance est caractérisé par une maladie goutteuse associée à un retard mental et à une tendance à l'automutilation.
La goutte par excès de production d'acide urique est cependant minoritaire. Le taux élevé de cette substance dans le sang (hyperuricémie) est le plus souvent dû, soit à une insuffisance rénale, le rein n'étant plus capable d'éliminer correctement les déchets, soit à un défaut d'élimination rénale d'origine génétique[3]. Souvent, une crise de goutte est déclenchée par la prise d'un médicament (notamment un diurétique thiazidique ou de l'anse) ; celui-ci entre en compétition avec l'acide urique, et le rein ne peut pas éliminer ces deux substances à la fois, car elles ont des propriétés chimiques semblables[pas clair]. De ce fait, la quantité d'acide urique éliminé diminue et l'acide urique non éliminé s'accumule donc dans le sang. Les diurétiques induisent en plus une hypovolémie qui stimule la réabsorption de l'acide urique.
Le passage de l'hyperuricémie à la manifestation goutteuse est multifactoriel, car seuls 2 à 36 % des patients[pas clair] hyperuricémiques développent une goutte.
Dans les tissus, les cristaux d'urate de sodium déposés sous forme de tophi sont isolés grâce à des protéines qui protègent le corps contre leur potentiel inflammatoire ; or des microtraumatismes de l'articulation ou de son environnement, un stress médical ou chirurgical, ou des changements rapides de l'uricémie en augmentation ou en diminution (régime alimentaire, usage de diurétiques, début ou grande modification d'un traitement hypouricémiant, etc.), peuvent libérer les cristaux d'urate, des tophi, et accélérer leur cristallisation au niveau des articulations. Mis à nu, ils déclenchent une réaction inflammatoire à macrophages, qui commence par le complexe inflammasome NLRP3 exprimé dans ces cellules. L'activation de l'inflammasome NLRP3 recrute l'enzyme caspase 1, qui convertit la pro-interleukine 1β en interleukine 1β active, l'une des protéines clés de la cascade inflammatoire induisant l'influx de polynucléaires neutrophiles caractéristique de la crise de goutte. À la rencontre des cristaux, les neutrophiles synthétisent plus de médiateurs inflammatoires de type prostaglandines et leucotriènes. L'urate active aussi le système du complément[4].
Des cristaux d'urate de sodium peuvent persister dans la cavité synoviale en entre-crises, indiquant l'importance des éléments du liquide synovial dans la modulation de leur potentiel inflammatoire.
D'autres facteurs peuvent déclencher la crise, dont les basses températures (expliquant partiellement la prédilection pour le pied et, inversement, la résolution spontanée typique de la crise de goutte par l'inflammation locale et la chaleur), l'état de l'hydratation articulaire, les protéines de la matrice extracellulaire, l'état du cartilage articulaire et l'acidose (le pH acide augmente la nucléation de l'uréate de sodium, probablement en rapport avec la plus grande disponibilité du calcium libéré des protéines plasmatiques en milieu acide), état qui peut résulter entre autres d'un effort physique excessif, d'une insuffisance respiratoire ou de la consommation d'alcool.
Les microtraumatismes comme les chocs peuvent aussi induire une nucléation des cristaux, ce qui est cohérent avec l'atteinte plutôt articulaire de la goutte, vu les contraintes mécaniques que connaissent les articulations.
L'activité métabolique des neutrophiles durant la phagocytose des cristaux peut induire une acidose synoviale lactique, aggravant encore la précipitation et l'inflammation au début de la crise.
Épidémiologie[modifier | modifier le code]
La goutte touche près d'1 % de la population, est plus fréquente chez l'homme et plus fréquente avec l'âge. Elle se déclenche typiquement chez les hommes pléthoriques (mangeant beaucoup et faisant peu d'exercice) à partir de 50 ans. Sa fréquence s'accroît, probablement en raison d'une longévité accrue et du mode de vie « occidental »[5].
Aux États-Unis, la prévalence auto-déclarée de la goutte au cours de toute une vie est estimée à près de 4 % dans la population générale, ce pourcentage étant en augmentation depuis plus de 40 ans[6].
Même si elle est étroitement liée à l'hyperuricémie, la présence de cette dernière ne rend pas obligatoire la crise de goutte : seules 5 % des hyperuricémies déclenchent une maladie goutteuse[7].
Elle est plus fréquente chez les personnes obèses (notamment dans le cadre d'un syndrome métabolique[8]) ou qui consomment de l'alcool avec excès (c'est principalement le cas des buveurs de bière[9], probablement du fait de la richesse en purines de cette boisson). Elle est favorisée par une plus grande consommation de viandes ou de produits de la mer[10]. Les végétaux à haut taux de purines n'augmentent pas le risque de développer une goutte ni la fréquence des crises, même si cela reste à relativiser chez un insuffisant rénal, chez qui l'on préconise un contrôle de l'uricémie au début de la transition diététique et, le cas échéant, une modification de son régime alimentaire[11]. Elle serait également plus fréquente chez les consommateurs de fructose, que ce soit sous forme de sucre (sodas et boissons sucrées) ou de fruits[12]. La caféine serait, au contraire, protectrice[13].
Les femmes seraient relativement protégées, du moins avant la ménopause, probablement du fait de l'action uricosurique de l'œstrogène, qui fait baisser ainsi le taux d'acide urique sanguin[14].
Il existe un terrain génétique et plusieurs gènes semblent intervenir : SLC22A12, SLC2A9 (GLUT9), ABCG2 et SLC17A3 dont les mutations augmentent sensiblement le risque de survenue d'une goutte[15].
La prise de diurétiques augmente le risque de survenue de la maladie[16].
Clinique[modifier | modifier le code]
La crise de goutte[modifier | modifier le code]
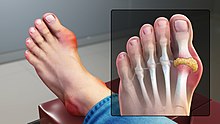
La fluxion goutteuse se présente par une douleur soudaine et vive et par le gonflement d'une articulation. Elle n'atteint en général qu'une articulation par crise et d'abord les orteils, en particulier la base du gros orteil, avec l'articulation métatarso-phalangienne[17] (on parle de « podagre », ce qui signifie « pris par le pied dans un piège », soulignant pour les anciens l'intensité de la douleur) mais aussi parfois les chevilles, les talons, les genoux et, beaucoup plus tardivement, les articulations des doigts et les poignets. Cette douleur, qui se déclenche souvent la nuit, est insomniante et empêche tout contact avec l'articulation (même avec les draps du lit). Le pic d'intensité douloureuse est atteint en moins d'une journée et la crise se résout spontanément en une à deux semaines[18]. Sans traitement, elles se répètent avec des intervalles libres de plus en plus courts.
- Inflammation douloureuse au niveau de l'articulation métatarso-phalangienne du gros orteil
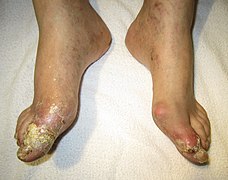
Tophus[modifier | modifier le code]
Un tophus est un dépôt d'urates de sodium dans le tissu sous-cutané ou d'autres tissus surtout périarticulaires, tels les tendons. Il se forme des agrégations d'urates qui donnent des nodules blanchâtres durs de la peau, ces dépôts sont insensibles et peu symptomatiques. Ils siègent typiquement près d'articulations ayant souffert d'arthrite goutteuse, mais aussi sur le pavillon de l'oreille, les faces postérieures des coudes, les doigts, etc.
- Des nodules sur un doigt et une oreille correspondant à des tophi.
- Tophus d'un genou.
- Tophus sur un orteil et au-dessus de la malléole externe.
- Goutte compliquée d'une rupture de tophus (exsudat contenant des cristaux d'urates de sodium).
Diagnostic[modifier | modifier le code]
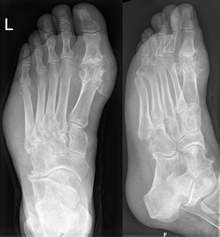
Le diagnostic est bien souvent évident sur la description de l'atteinte articulaire et il n'est pas alors besoin de pousser plus avant les explorations.
En cas de doute, la recherche des microcristaux d'urate au microscope dans le liquide de ponction de l'articulation atteinte assure le diagnostic (cristaux négativement biréfringents[19]).
Le taux sanguin d'acide urique (uricémie) peut diminuer, voire se normaliser, durant la crise et un dosage normal n'exclut donc pas le diagnostic[18]. Il faut alors répéter le dosage quelques semaines plus tard. Le seuil normal d'acide urique dans le sérum est de 70 mg/L, soit 420 µmol/L. Au-delà de ces quantités, on parle d'hyperuricémie. Attention à ne pas faire un faux diagnostic de goutte chez une personne avec une simple arthrose du gros orteil (par exemple un hallux valgus) ou du genou et une hyperuricémie.
Les radiographies sont normales au début et ne servent qu'à exclure un autre diagnostic. En revanche elles servent à rechercher les conséquences osseuses ou articulaires de la goutte chronique (arthropathie goutteuse).
Une fois le diagnostic fait, il faut vérifier le fonctionnement du rein (créatininémie avec sa clairance), mais aussi rechercher les composants du syndrome métabolique : hypertension artérielle, diabète sucré, excès de lipides sanguins (hypertriglycéridémie, taux bas de « bon » cholestérol HDL) et augmentation du périmètre de l'abdomen.
Complications[modifier | modifier le code]
Lorsque la cause de la goutte, l'hyperuricémie, n'est pas traitée, la maladie devient chronique. Les dépôts de cristaux d'urate deviennent de plus en plus nombreux. C'est alors que l'on peut constater la présence de tophus. Cependant, les cristaux se déposent aussi au niveau des articulations, ce qui provoque une destruction du cartilage et des os avec des douleurs à chaque mouvement, et surtout au niveau du rein, où ils sont responsables d'une évolution vers l'insuffisance rénale, qui fait toute la gravité de la maladie. L'acide urique peut également précipiter dans l'urine, sous la forme de calculs (lithiase urinaire), qui bloquent les voies urinaires et y déclenchent des spasmes très douloureux (colique néphrétique).
La goutte serait un facteur de risque de survenue d'une maladie cardio-vasculaire indépendant[20]. De même, elle augmente le risque de survenue d'une maladie thromboembolique veineuse, du moins à court terme[21].
Prévention[modifier | modifier le code]
L'Égopode podagraire, plante commune comestible des sous-bois, est réputée en usage interne depuis l'Antiquité pour lutter contre la goutte[22].
Une équipe de chercheurs de l'université de la Colombie-Britannique (Vancouver) et de l'école de santé publique d'Harvard (Boston) a mis en évidence début 2007 que ceux qui boivent le plus de café ont moins de risque que les autres d'avoir des crises de goutte[23]. Le risque de goutte serait inférieur de 40 % chez les personnes buvant 4 à 5 tasses de café par jour et de 61 % au-delà. L'effet est encore plus marqué chez les hommes qui ne prennent pas de diurétiques, un autre facteur de risque de développer cette maladie. Chez ces derniers, la consommation de 6 tasses de café ou plus est associée à une diminution de 70 % du risque de goutte.
Une autre étude a montré que ceux qui boivent quatre à cinq tasses de café par jour ont un taux moyen d'acide urique inférieur de 0,26 mg/dL en moyenne par rapport à ceux qui n'en boivent pas du tout[24].
La vitamine C pourrait réduire très légèrement le risque[25].
Traitement[modifier | modifier le code]
Il y a trois vecteurs de traitement pour la goutte :
- soulager la douleur des crises de goutte,
- réduire le taux d'acide urique dans le sang (emploi d'un hypo-uricémiant),
- prévenir la récidive des crises de goutte sous traitement hypo-uricémiant.
Traitement de la crise fluxionnaire[modifier | modifier le code]
Lors de la crise aiguë très douloureuse, le traitement doit être rapidement efficace et comprend le repos, des mesures physiques telles que la protection de l'articulation par un arceau et l'application de glace, des médicaments anti-inflammatoires, ainsi qu'une modification du régime alimentaire et notamment la suppression des boissons alcoolisées.
Pour soulager la douleur, on utilise des anti-inflammatoires non stéroïdiens (AINS, comme l'indométhacine, le naproxène), et des antalgiques simples (paracétamol) ou de palier 2. L'aspirine doit être évitée, car elle interfère avec l'élimination urinaire de l'acide urique.
Appliquer de la glace localement, en protégeant bien la peau avec un linge (10 à 30 minutes 4 fois par jour) raccourcit la durée de la crise et soulage aussi la douleur[26].
La colchicine est employée fréquemment en France mais beaucoup moins dans les pays anglo-saxons en raison de ses effets secondaires : diarrhée, etc. Toutefois, cette différence s'explique par la connaissance imparfaite de sa prescription. Elle est aussi efficace qu'un AINS et bien tolérée à condition de :
- commencer le traitement le plus tôt possible, dès les premiers symptômes ;
- prendre d'abord un comprimé d'un milligramme (en France) ou deux comprimés à 0,6 mg (dans les pays anglo-saxons) que l'on renouvelle une heure plus tard à raison d'un demi-comprimé à 1 mg (en France) ou un comprimé à 0,6 mg (dans les pays anglo-saxons), soit 1,5-1,8 mg le premier jour[27], à poursuivre les jours suivants à raison d'un ou d'un comprimé et demi pendant 10-15 jours.
Traitement de la maladie goutteuse[modifier | modifier le code]
L'objectif du traitement est de diminuer l'uricémie en dessous de 60 mg/L (360 µmol/L)[28], voire 50 mg/L (300 µmol/L) pour les rhumatologues britanniques. Il fait appel à des mesures non médicamenteuses (régime et modifications diététiques) et médicamenteuses (hypo-uricémiants).
Il faut veiller à arrêter quand on peut les médicaments qui augmentent l'acide urique comme les diurétiques utilisés dans le traitement de l'hypertension artérielle.
Un amaigrissement est souhaitable ainsi qu'une diminution significative de la prise d'alcool. La principale mesure est de réduire ou d'arrêter l'alcool. En particulier la bière doit absolument être arrêtée car elle contient des purines qui vont être dégradées en acide urique (curieusement la bière sans alcool expose au même risque d'hyperuricémie). Les alcools forts (cognac, whisky, etc.) doivent aussi être arrêtés. Le vin peut encore être consommé en quantité acceptable (2-3 verres par jour chez l'homme, 1-2 verres par jour chez la femme)[29].
Les boissons sucrées riches en fructose sont aussi un élément à réduire considérablement en les remplaçant par des boissons allégées. Le fructose que les sodas contiennent expose à une hyperuricémie et à la goutte[12].
Le régime diététique est encouragé avec une nourriture pauvre en purines :
- éviter les abats, les anchois, les consommés, les fruits de mer, les asperges, les épinards, les légumineuses (lentilles...), viande rouge, oseille, fraises, myrtilles (bleuets pour les québécois), choux, poisson fumé, saumon, alcools (surtout la bière).
- consommer de préférence : produits laitiers faibles en gras (effet uricosurique, c'est-à-dire favorisant l'élimination urinaire de l'acide urique), viandes blanches, pain (sans farine blanche), pommes de terre, riz, thon, cerises, céleri. D'une façon globale il faut réduire les apports caloriques[30].
La prise de vitamine C (500 mg j−1 pendant 2 mois) diminue l'uricémie et pourrait diminuer le risque de survenue de goutte[31].
Lorsque les crises sont trop fréquentes, lorsqu'il y a des tophus ou lorsque la goutte dégrade le cartilage et l'os, il faut alors réduire le taux d'acide urique dans le sang. Le médicament le plus prescrit est l'allopurinol. Il est bien connu des médecins, est efficace et peu onéreux. Sa tolérance est bonne. Toutefois des éruptions cutanées peuvent survenir. En cas d'allergie, en particulier cutanée, à l'allopurinol, ce médicament doit être immédiatement arrêté et ne JAMAIS être repris : le risque est en effet de développer alors un syndrome d'hypersensibilité médicamenteuse (DRESS Syndrome) très sévère.
En cas d'allergie ou d'intolérance (maux de tête par exemple), ou d'efficacité partielle, d'autres médicaments sont aussi capables de faire baisser l'acide urique en excès en augmentant son élimination par les reins (on parle d'uricosuriques) : il s'agit en Europe du probénécide et de la benzbromarone. En France, le premier est disponible en pharmacie d'officine, le second nécessite une autorisation temporaire d'utilisation préparée par un médecin hospitalier. Dans les deux cas ils sont contre-indiqués en cas de calculs rénaux d'acide urique ou de maladie du foie. Ils sont remarquablement efficaces. Leur surveillance est simple : assurer des boissons suffisantes pour diluer les urines et alcaliniser les urines avec de l'eau de Saint Yorre ou Vichy Célestins, du jus de citron frais ou des préparations pharmaceutiques ad hoc. Une autre solution possible est le febuxostat, un inhibiteur de la xanthine oxydase.
Prévention des crises de goutte sous traitement[modifier | modifier le code]
La baisse de l'acide urique va dissoudre les amas de cristaux articulaires, les tophi (tophus), et être alors la cause de nouvelles crises de goutte. Ces crises sont prévisibles et on peut les éviter en partie en prenant en même temps que l'allopurinol par exemple, de la colchicine à faible dose (1 mg j−1) tous les jours pendant plusieurs mois : au moins 3 mois, au mieux 6 mois, voire plus. Cela permet de réduire le nombre des crises de goutte sans les faire disparaître totalement.
Cela doit bien être expliqué, rappelé et compris du patient qui pourrait sinon croire que le traitement hypo-uricémiant n'est pas efficace. Au contraire, ces accès en début de traitement assurent que les stocks d'urate se réduisent peu à peu. Les accès goutteux vont s'espacer et il faut donc accepter cet inconvénient car, de fait, le traitement venant à bout des stocks d'urates, la goutte va guérir. Les crises vont s'espacer puis disparaître, de même que les tophi. C'est d'ailleurs la seule maladie rhumatologique que les médecins peuvent guérir.[réf. nécessaire]
Depuis 2008, un autre hypo-uricémiant, le febuxostat a obtenu son autorisation de mise sur le marché en Europe. Aux États-Unis, il a eu l'agrément de la Food and Drug Administration en février 2009 et est aussi disponible. Comme l'allopurinol, il s'agit d'un inhibiteur de la xanthine oxydase, enzyme intervenant dans la synthèse de l'acide urique, mais cette inhibition est plus spécifique. Il pourra trouver un intérêt en cas d'insuffisance rénale (contre-indication au probénécide, limitation de la dose journalière d'allopurinol du fait de la fonction rénale) ou d'allergie cutanée à l'allopurinol. Il induit une baisse plus importante du taux d'acide urique que l'allopurinol, mais avec parfois des crises de gouttes plus fréquentes en début de traitement[32], imposant une coadministration avec de la colchicine.
D'autres molécules sont en cours de test : l'uricase est une enzyme dégradant l'acide urique. Sa forme stabilisée est le pégloticase. Il diminue significativement l'uricémie ainsi que la taille des tophi, avec une augmentation du risque d'accès goutteux en début de traitement[33]. La molécule perd de son efficacité à moyen terme du fait de la formation d'anticorps[34].
Traitement de l'hyperuricémie majeure[modifier | modifier le code]
Le traitement hospitalier de l'hyperuricémie majeure (dans le cadre de chimiothérapie) emploie l'uricozyme.
Notes et références[modifier | modifier le code]
- (en) Jaume Ordi, Pedro L. Alonso, Julian de Zulueta et Jordi Esteban, « The Severe Gout of Holy Roman Emperor Charles V », New England Journal of Medicine, vol. 355, no 5, , p. 516–520 (ISSN 0028-4793 et 1533-4406, DOI 10.1056/NEJMon060780, lire en ligne, consulté le ).
- Affections rhumatismales dans la peinture artistique Drs J.-F. Marc, R. Trèves et B. Bouret, livre numérique sur cimpppa.com.
- (en) Tony R. Merriman et Nicola Dalbeth, « The genetic basis of hyperuricaemia and gout », Joint Bone Spine, vol. 78, no 1, , p. 35–40 (DOI 10.1016/j.jbspin.2010.02.027, lire en ligne, consulté le ).
- (en) Miguel A. Martillo, Lama Nazzal et Daria B. Crittenden, « The Crystallization of Monosodium Urate », Current Rheumatology Reports, vol. 16, no 2, (ISSN 1523-3774 et 1534-6307, PMID 24357445, PMCID PMC3975080, DOI 10.1007/s11926-013-0400-9, lire en ligne, consulté le ).
- Kenneth G. Saag et Hyon Choi, « Epidemiology, risk factors, and lifestyle modifications for gout », Arthritis Research & Therapy, vol. 8, no Suppl 1, , S2 (PMID 16820041, PMCID PMC3226107, DOI 10.1186/ar1907, lire en ligne, consulté le ).
- (en) Reva C. Lawrence, David T. Felson, Charles G. Helmick et al., « Estimates of the prevalence of arthritis and other rheumatic conditions in the United States: Part II », Arthritis & Rheumatism, vol. 58, no 1, , p. 26–35 (ISSN 0004-3591 et 1529-0131, PMID 18163497, PMCID PMC3266664, DOI 10.1002/art.23176, lire en ligne, consulté le ).
- Gaafar Ragab, Mohsen Elshahaly et Thomas Bardin, « Gout: An old disease in new perspective – A review », Journal of Advanced Research, vol. 8, no 5, , p. 495–511 (ISSN 2090-1232, PMID 28748116, PMCID 5512152, DOI 10.1016/j.jare.2017.04.008, lire en ligne, consulté le ).
- (en) Hyon K. Choi, Earl S. Ford, Chaoyang Li et Gary Curhan, « Prevalence of the metabolic syndrome in patients with gout: The Third National Health and Nutrition Examination Survey », Arthritis Care & Research, vol. 57, no 1, , p. 109–115 (ISSN 0893-7524 et 1529-0123, DOI 10.1002/art.22466, lire en ligne, consulté le ).
- Hyon K. Choi, Karen Atkinson, Elizabeth W. Karlson, Walter Willett et Gary Curhan, « Alcohol intake and risk of incident gout in men: a prospective study », The Lancet, vol. 363, no 9417, , p. 1277–1281 (ISSN 0140-6736, DOI 10.1016/S0140-6736(04)16000-5, lire en ligne, consulté le ).
- (en) Hyon K. Choi, Karen Atkinson, Elizabeth W. Karlson, Walter Willett et Gary Curhan, « Purine-Rich Foods, Dairy and Protein Intake, and the Risk of Gout in Men », New England Journal of Medicine, vol. 350, no 11, , p. 1093–1103 (ISSN 0028-4793 et 1533-4406, DOI 10.1056/NEJMoa035700, lire en ligne, consulté le ).
- Boštjan Jakše, Barbara Jakše, Maja Pajek et Jernej Pajek, « Uric Acid and Plant-Based Nutrition », Nutrients, vol. 11, no 8, , p. 1736 (ISSN 2072-6643, PMID 31357560, PMCID 6722549, DOI 10.3390/nu11081736, lire en ligne, consulté le ).
- (en) Hyon K. Choi et Gary Curhan, « Soft drinks, fructose consumption, and the risk of gout in men: prospective cohort study », BMJ, vol. 336, no 7639, , p. 309–312 (ISSN 0959-8138 et 1468-5833, PMID 18244959, DOI 10.1136/bmj.39449.819271.BE, lire en ligne, consulté le ).
- (en) Hyon K. Choi, Walter Willett et Gary Curhan, « Coffee consumption and risk of incident gout in men: A prospective study », Arthritis & Rheumatism, vol. 56, no 6, , p. 2049–2055 (ISSN 0004-3591 et 1529-0131, DOI 10.1002/art.22712, lire en ligne, consulté le ).
- Pascal Richette et Thomas Bardin, « Gout », The Lancet, vol. 375, no 9711, , p. 318–328 (ISSN 0140-6736, DOI 10.1016/s0140-6736(09)60883-7, lire en ligne, consulté le ).
- Tony R. Merriman et Nicola Dalbeth, « The genetic basis of hyperuricaemia and gout », Joint Bone Spine, vol. 78, no 1, , p. 35–40 (ISSN 1297-319X, DOI 10.1016/j.jbspin.2010.02.027, lire en ligne [PDF], consulté le ).
- Berdine A. A. Hueskes, Elisabeth A. Roovers, Aukje K. Mantel-Teeuwisse et Hein J. E. M. Janssens, « Use of Diuretics and the Risk of Gouty Arthritis: A Systematic Review », Seminars in Arthritis and Rheumatism, vol. 41, no 6, , p. 879–889 (ISSN 0049-0172, DOI 10.1016/j.semarthrit.2011.11.008, lire en ligne [PDF], consulté le ).
- Edward Roddy, « Revisiting the pathogenesis of podagra: why does gout target the foot? », Journal of Foot and Ankle Research, vol. 4, no 1, , p. 13 (ISSN 1757-1146, DOI 10.1186/1757-1146-4-13, lire en ligne, consulté le ).
- (en) Edward Roddy, Christian D. Mallen et Michael Doherty, « Gout », BMJ, vol. 347, , f5648 (ISSN 1756-1833, PMID 24473446, DOI 10.1136/bmj.f5648).
- [PDF] Média : Atlas des cellules et cristaux du liquide synovial.
- Roddy E, Doherty M, Epidemiology of gout, Arthritis Res Ther, 2010;12:223
- Cipolletta E, Tata LJ, Nakafero G, Avery AJ, Mamas MA, Abhishek A, Risk of venous thromboembolism with gout flares, Arthritis Rheumatol, 2023;75:1638-1647
- Jean-Claude Rameau, Dominique Mansion, Gérard Dumé et al., Flore forestière française, guide écologique illustré : montagnes, Paris, Nancy, Institut pour le développement forestier : Direction de l'espace rural et de la forêt ; École nationale du génie rural des eaux et forêts, , 2434 p. (OCLC 489627625, lire en ligne), p. 911..
- (en) Hyon K. Choi, Walter Willett, Gary Curhan, « Coffee consumption and risk of incident gout in men: A prospective study » dans Arthritis & Rheumatism 2007;56(6):2049-2055.
- (en) Hyon K. Choi, Gary Curhan « Coffee, tea, and caffeine consumption and serum uric acid level: The third national health and nutrition examination survey » dans Arthritis Care & Research 2007;57(5):816-821.
- (en) Stephen P Juraschek, J Michael Gaziano, Robert J Glynn et Natalya Gomelskaya, « Effects of vitamin C supplementation on gout risk: results from the Physicians’ Health Study II trial », The American Journal of Clinical Nutrition, vol. 116, no 3, , p. 812–819 (ISSN 0002-9165 et 1938-3207, PMID 35575611, PMCID PMC9437983, DOI 10.1093/ajcn/nqac140, lire en ligne, consulté le ).
- (en) Schlesinger N et al. « Local ice therapy during bouts of acute gouty arthritis », J Rheumatol 2002
- (en) « EULAR evidence based recommendations for gout. Part II: Management » Report of a task force of the EULAR Standing Committee for International Clinical Studies Including Therapeutics (ESCISIT) Ann Rheum Dis 2006 Oct;65(10):1312-24. .
- (en) Perez-Ruiz F, Lioté F, « Lowering serum uric acid levels: what is the optimal target for improving clinical outcomes in gout? » Arthritis Rheum. 2007;57:1324-8
- (en) Choi HK, Atkinson K, Karlson EW, Willett W, Curhan G, « Alcohol intake and risk of incident gout in men: a prospective study » Lancet 2004;17(363):1277-81.
- Bertrand Durantet, « Goutte : que manger ? », (consulté le ).
- (en) Choi HK, Gao X, Curhan G. « Vitamin C intake and the risk of gout in men, a prospective study » Arch Intern Med. 2009;169:502-7.
- (en) Burns CM, Wortmann RL, « Gout therapeutics: new drugs for an old disease » Lancet 2011;377:165-177
- (en) Baraf HS, Becker MA, Edwards NL et al. « Tophus response to pegloticase (PGL) therapy: pooled results from GOUT1 and GOUT2, PGL phase 3 randomized, double blind, placebo-controlled trials » Arthritis Rheum. 2008;58:S176
- (en) Wright D, Sundy JS, Rosario-Jansen T. « Routine serum uric acid (SUA) monitoring predicts antibody-mediated loss of response and infusion reaction risk during pegloticase therapy » Arthritis Rheum. 2009;60:S413
Voir aussi[modifier | modifier le code]
Articles connexes[modifier | modifier le code]
Liens externes[modifier | modifier le code]
- Ressources relatives à la santé :
- Notices dans des dictionnaires ou encyclopédies généralistes :


 French
French Deutsch
Deutsch