Néphropathie diabétique — Wikipédia
| Médicament | Gabapentine et prégabaline |
|---|---|
| Spécialité | Néphrologie et endocrinologie |
| CIM-10 | E10.2, E11.2, E12.2, E13.2, E14.2 |
|---|---|
| CIM-9 | 250.4 |
| MedlinePlus | 000494 |
| MeSH | D003928 |
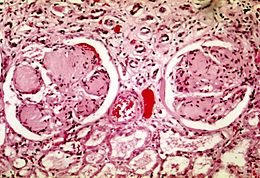
La néphropathie diabétique est une des complications les plus fréquentes et les plus redoutables du diabète sucré, qui fait craindre l'évolution vers une insuffisance rénale chronique. Elle concerne à la fois le diabète de type 1 et de type 2, mais l'évolution de la maladie est sensiblement différente dans ces deux cas : le diabète de type 1 fait redouter l'insuffisance rénale en premier lieu, alors que la néphropathie diabétique du type 2 a surtout un mauvais pronostic cardiovasculaire.
Dépistage[modifier | modifier le code]
Il repose sur le dosage annuel de la microalbuminurie dans les urines des 24 heures : on mesure la masse d'albumine excrétée par les reins au cours d'une journée, qui est normalement nulle (l'albumine est la principale protéine plasmatique, elle ne passe normalement pas dans les urines) mais dont la présence témoigne d'anomalies de la filtration glomérulaire. La microalbuminurie devient pathologique à partir de 30 mg/jour, au-delà de 300 mg/j on parle de protéinurie.
- Chez le diabétique de type 1, l'apparition d'une microalbuminurie fait craindre l'évolution vers la protéinurie (concernant classiquement 85 % des patients) puis l'insuffisance rénale (atteinte en 15 à 20 ans en moyenne) : c'est donc le pronostic rénal qui est en première ligne et sera la cible du traitement.
- Chez le diabétique de type 2, l'évolution vers la protéinurie est moins fréquente (25 % des cas), la microalbuminurie témoignant alors de lésion vasculaire sévères et diffuses : le pronostic cardiaque est menacé (l'atteinte rénale est un facteur de risque cardiovasculaire indépendant).
Diagnostic[modifier | modifier le code]
Le diagnostic est fortement suspecté devant l'apparition d'une microalbuminurie ou d'une protéinurie chez un sujet diabétique. Cependant, le diagnostic de certitude ne peut être apporté que par une biopsie rénale. On peut cependant ne pas y avoir recours la plupart du temps, lorsque la maladie est typique : le diabète évolue depuis plus de 5 ans, la protéinurie est progressive et impure (avec hypertension artérielle, mais sans hématurie), la taille des reins est augmentée, il existe une rétinopathie diabétique (ces deux complications chroniques résultent des mêmes mécanismes pathologiques, ce qui les fait apparaître en même temps au cours de la maladie : ainsi, la découverte de l'une ou de l'autre de ces complications doit forcément faire rechercher l'autre, et la retrouve dans la quasi-totalité des cas).
Classification de Mögensen[modifier | modifier le code]
Elle décrit l'évolution successive de la maladie, d'un point de vue histologique et biologique, dans le cas du diabète de type 1 (bien mieux connu que le type 2).
Stade 1 : hyperfiltration glomérulaire[modifier | modifier le code]
Le débit de filtration glomérulaire est augmenté de plus de 20 %, associé à une augmentation de la taille des reins. Il n'y a à ce stade ni microalbuminurie, ni symptôme.
Stade 2 : lésions histologiques minimes[modifier | modifier le code]
La membrane basale glomérulaire est épaissie, ainsi que les artérioles afférentes et efférentes au glomérule. Il existe une microalbuminurie intermittente.
Stade 3 : néphropathie incipiens[modifier | modifier le code]
La microalbuminurie devient permanente : c'est le premier stade décelable de la maladie. Il évolue vers le stade 4 en 5 à 10 ans.
Stade 4 : néphropathie avérée[modifier | modifier le code]
Il existe une protéinurie permanente, le risque majeur est l'évolution vers un syndrome néphrotique et une insuffisance rénale terminale, atteinte en 5 à 10 ans, le plus souvent chez le diabétique de type 1.
Stade 5 : insuffisance rénale terminale[modifier | modifier le code]
Ce stade, comme toute IRT, nécessite d'être dialysé, voire une greffe de rein (ou greffe de rein + pancréas).
Traitement[modifier | modifier le code]
Dans le diabète de type 1[modifier | modifier le code]
L'objectif principal est, comme dit plus haut, de sauver le rein.
- La mesure la plus importante est l'équilibre strict du diabète renforcé par une surveillance et une relation thérapeutique sans faille. Le contrôle glycémique par le patient doit être bien assimilé, et on contrôlera périodiquement le taux d'hémoglobine glyquée (qui doit être inférieur à 6,5 %).
- Le traitement néphroprotecteur repose sur la prescrition d'un inhibiteur de l'enzyme de conversion (ou IEC) à dose pleine en cas d'hypertension, à faible dose sinon. L'objectif tensionnel est de 125/75 mmHg (tension artérielle systolique/diastolique).
- On instaure un régime restreint en protéines (environ 0.8g/kg/jour)
- Enfin, il faudra veiller à éviter tous les facteurs d'aggravation de l'insuffisance rénale lorsqu'elle apparaît.
Dans le diabète de type 2[modifier | modifier le code]
Le traitement est le même, mais on ajoute les mesures suivantes (en gardant à l'esprit que le risque majeur ici est le décès par complications cardiovasculaires) :
- équilibre strict de la tension artérielle,
- dépistage et traitement de tous les autres facteurs de risque cardiovasculaires (tabagisme, obésité, hyperlipidémie, sédentarité),
- arrêt des antidiabétiques oraux en cas d'insuffisance rénale avérée.


 French
French Deutsch
Deutsch