Trouble bipolaire — Wikipédia
| Symptômes | Saute d'humeur, anhédonie, insomnie, hypersomnie, délire, aphasie, hallucination, hypersexualité, manie, hypomanie, état dépressif, fatigue et agitation psychomotrice |
|---|
| Traitement | Psychothérapie |
|---|---|
| Médicament | Topiramate, olanzapine, gabapentine, sel de lithium, rispéridone, quétiapine, acide valproïque, lamotrigine, clozapine, tiagabine, clonazépam, carbamazépine, lamotrigine et transclopenthixol (d) |
| Spécialité | Psychiatrie et psychologie clinique |
| CISP-2 | P73 |
|---|---|
| CIM-10 | F31 |
| CIM-9 | 296.0, 296.1, 296.4, 296.5, 296.6, 296.7, 296.8 |
| OMIM | 125480 309200 |
| DiseasesDB | 7812 |
| MedlinePlus | 001528 |
| eMedicine | 286342 |
| MeSH | D001714 |
| Patient UK | Bipolar-disorder |
Un trouble bipolaire (anciennement maladie ou psychose maniaco-dépressive) est en psychiatrie un « trouble de l'humeur » caractérisé par une succession d'épisodes maniaques (ou hypomaniaques) et dépressifs.
Cette appellation de l'Association américaine de psychiatrie, qui figure officiellement depuis 1980 dans la troisième édition du Manuel diagnostique et statistique des troubles mentaux, a été adoptée en 1992 par la Classification internationale des maladies de l'OMS qui utilise la catégorie « trouble affectif bipolaire » pour en distinguer différents types.
L'interaction de facteurs biologiques, génétiques et environnementaux peut expliquer l'apparition d'un trouble bipolaire. Les symptômes peuvent être plus ou moins graves et traités de diverses façons, mais il peut s'écouler plusieurs années avant que le diagnostic soit correctement établi. La prévalence des troubles bipolaires est estimée à environ 1 à 2 % de la population, en Europe, Asie et Amérique. Ils touchent autant les femmes que les hommes et sont associés à un risque élevé de suicide.
Depuis 2015, le est la journée mondiale des troubles bipolaires.
Histoire
[modifier | modifier le code]
Antiquité
[modifier | modifier le code]Les origines du trouble bipolaire remontent à l'Antiquité. Les historiens de la psychiatrie attribuent généralement à Arétée de Cappadoce (Ier siècle ou IIe siècle apr. J.-C.) les premières descriptions chez un même patient d'une succession de mélancolie et de manie[3]. Il utilise le mot « manie » pour décrire les patients « qui rient, qui chantent, dansent nuit et jour, qui se montrent en public et marchent la tête couronnée de fleurs, comme s'ils revenaient vainqueurs de quelques jeux » ; il avait remarqué que, par la suite, ces gens changeaient d'humeur pour devenir « languissants, tristes, taciturnes »[réf. souhaitée]. Les relations entre la créativité, la mélancolie ou les périodes d'hypomanie (état d'enthousiasme) sont connues depuis cette époque. Aristote se posait quant à lui la question de la concomitance constatée entre le génie (la créativité) et la mélancolie voire la folie[3].
Jusqu'au début du XXe siècle : de la folie à la psychose ou maladie maniaco-dépressive
[modifier | modifier le code]
Théophile Bonet fait le lien entre les deux humeurs extrêmes en 1686 et forge l'expression latine manico-melancolicus. L'alternance manie-dépression est également rapportée par Thomas Willis[4]. Jules Baillarger, en 1854, décrit la folie à double forme qui se caractérise par « deux périodes régulières, l'une de dépression et l'autre d'excitation » ; simultanément, Jean-Pierre Falret publie un article consacré à la folie circulaire[5]. En 1889, Kraepelin, dans la sixième édition de son traité de psychiatrie, forge l'expression « maladie (folie) maniaco-dépressive » faisant la synthèse de travaux antérieurs[6],[5]. Au début du XXe siècle, les médecins Gaston Deny et Paul Camus, reprenant les travaux de Kraepelin, introduisent le terme « psychose maniaco-dépressive », lequel sera contesté à partir de 1957[7], pour distinguer les troubles bipolaires des troubles unipolaires (dépression seule)[6].
En 1915, Kraepelin publie un système de classification de la manie et de la dépression fondé sur les symptômes. Il distingue 18 types évolutifs de folie maniaco-dépressive[réf. nécessaire], dont les formes unipolaires et bipolaires, sans les opposer pour autant. Ultérieurement, Karl Kleist et Karl Leonhard subdivisent les formes unipolaires (dépressives) et formes bipolaires[5]. Cette conception dichotomique du trouble est rejointe par Perris, Angst[5] et Winokur.
Kraepelin note, dans les années 1920, que les épisodes de manie sont rares avant la puberté[8].
Folie maniaco-dépressive et psychanalyse
[modifier | modifier le code]Au temps de Freud, les maladies mentales, encore en voie de classification, sont soignées dans des « asiles », qui deviendront les futurs hôpitaux psychiatriques : les crises de mélancolie ou de manie présentées par certains patients sont rassemblées à partir du milieu du XIXe siècle dans « une seule entité, la folie maniaco-dépressive ou « circulaire » »[9].
D'après un ouvrage collectif récent (2014) d'un neuropsychiatre et de psychiatres, Les troubles bipolaires, Freud a relativement peu traité la maladie maniaco-dépressive dans son œuvre, les premiers travaux psychanalytiques notables sur le sujet étant dus à Karl Abraham[5]. Ce dernier avait certes une formation de psychiatrie, à la différence de Freud[9]. Vassilis Kapsambelis relève toutefois que « la situation de la psychose maniaco-dépressive, encore plus que celle des autres psychoses, reste remarquablement attachée, dans la pensée de S. Freud, aux pathologies liées au narcissisme », et après l'introduction du narcissisme en 1914, « la psychose maniaco-dépressive fait partie, avec les autres états psychotiques, des « psychonévroses narcissiques » »[9]. Aux yeux de Kapsambelis, les travaux de Karl Abraham, de Sigmund Freud et de Melanie Klein signifient « une introduction indispensable à une compréhension métapsychologique des troubles de l’humeur. Ceux-ci ne sont pas que « thymiques », mais correspondent à une véritable « façon d'être » globale de la personnalité »[9].
Le seul changement de terme qui remplaçait « psychose maniaco-dépressive » par « trouble bipolaire » a pu faire l'objet d'une controverse[10]. En effet, contrairement à certains autres psychiatres et psychologues de la filière psychodynamique[11], le DSM-III psychiatrique ne prend pas en compte les termes psychanalytiques comme « psychose », qui a une acception variable selon l'école de pensée. Élisabeth Roudinesco et Michel Plon écrivent : « Comme la notion de schizophrénie, celle de psychose maniaco-dépressive a été évacuée de la nouvelle classification comportementaliste du Manuel diagnostique et statistique des troubles mentaux (DSM, III et IV) adoptée par l'American Psychiatric Association (APA), à partir de 1968, pour être remplacée par celle de trouble bipolaire »[12].
Définition psychiatrique
[modifier | modifier le code]En psychiatrie, le terme « trouble bipolaire » est destiné à remplacer l'appellation de « maladie maniaco-dépressive »[13]. La troisième édition du Manuel diagnostique et statistique des troubles mentaux de 1980 fait apparaître officiellement le terme, et elle est en rupture avec les classifications habituelles, abandonnant notamment la dichotomie psychose-névrose[14].
En raison du remplacement de l'appellation précédente en tant que « psychose maniaco-dépressive »[13] (PMD) ou « maladie maniaco-dépressive » (MMD), l'emploi du concept de « bipolarité » est issu de la reformulation, officialisée par le DSM-III, d'un grand nombre de termes descriptifs de troubles mentaux[10].
Le diagnostic psychiatrique des troubles bipolaires décrit une catégorie de troubles de l'humeur définie par la fluctuation de l'humeur, alternant entre des périodes d'élévation de l'humeur ou d'irritabilité (manie ou dans sa forme moins sévère d'hypomanie), des périodes de dépression et des périodes d'humeur normale et stable (euthymie ou normothymie)[15],[16].
La cause n'est pas clairement déterminée. Elle associe à la fois des facteurs de vulnérabilité génétique et des facteurs environnementaux[13]. Le traitement des troubles bipolaires repose sur une aide psychologique adaptée au patient et des médicaments psychotropes associés parfois à des antipsychotiques[13].
La prévalence des troubles bipolaires est estimée à environ 1 à 2 % de la population, en Europe, Asie et Amérique[13],[17].
Troubles unipolaires
[modifier | modifier le code]L'abandon du terme « psychose maniaco-dépressive » au profit de l'expression troubles bipolaires a fait distinguer deux sortes de dépressions : les dépressions bipolaires dans lesquelles les phases dépressives alternent avec des phases de manie, et les dépressions unipolaires qui ne comportent qu'une succession de phases dépressives[18] ; ces deux types de dépressions ne peuvent pas être différenciés par les symptômes qui sont identiques ; toutefois, on observe que les dépressions bipolaires peuvent commencer beaucoup plus jeune (12–15 ans) et ne réagissent pas aux antidépresseurs, tandis que les dépressions unipolaires commencent plus tard (18–30 ans) et ne réagissent pas ou peu aux thymorégulateurs.
On parle aussi de manies unipolaires pour les manies qui ne sont pas associées à des phases dépressives.
Troubles bipolaires
[modifier | modifier le code]Signes et symptômes
[modifier | modifier le code]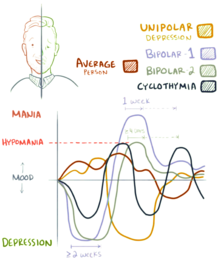
Lorsque les fluctuations d'humeur dépassent en intensité ou en durée celles de l'humeur normale et qu'elles entraînent des altérations du fonctionnement ou une souffrance, on parle de trouble de l'humeur. Les individus bipolaires connaissent des périodes où leur humeur est excessivement « haute » : il est question d'hypomanie (« hypo- » signifie « moins que » ou « sous ») si l'élévation de l'humeur est relativement modérée (sans délire, hallucination, ni nécessité d'hospitaliser le patient[19]) et d'un état maniaque si elle est très importante[20] ; et des périodes durant lesquelles leur humeur est particulièrement basse, il est alors question d'état dépressif modéré ou sévère[21].
Ces périodes successives sont dénommées « épisodes » et deux types d'épisodes caractéristiques sont la manie (période d'excitation) et la dépression (période d'abattement)[22] ; le terme « bipolaire » renvoie à ces épisodes de manie (ou hypomanie) et de dépression, qui sont les deux extrêmes (pôles) entre lesquels l'humeur oscille[15]. Entre ces épisodes, les patients vivent des phases intercritiques d'une durée variable[21]. Les épisodes peuvent dans certains cas présenter un rythme saisonnier (en général un épisode dépressif démarrant à l'automne ou en hiver et guérissant au printemps)[13].
Les troubles bipolaires se caractérisent ainsi chez la personne touchée par un vécu intense et persistant dans le temps de certains états affectifs comme la colère, la tristesse ou la joie accompagnés d'une certaine difficulté pour les maîtriser, et de différents symptômes. La fréquence, la durée et l'intensité de ces émotions peuvent varier selon la personne et affecter sa manière de penser et d'agir selon des modes différents. La personne atteinte peut ainsi avoir de la difficulté à remplir ses obligations professionnelles, familiales et sociales[16].
Les individus atteints de trouble bipolaire montrent des symptômes qui peuvent aussi être parfois confondus avec ceux de la schizophrénie[23], de la dépression ou du trouble de la personnalité borderline, entre autres.
La période entre la fin de l'adolescence et le début de l'âge adulte est une période clé dans le déclenchement du trouble bipolaire. Il est estimé que celui-ci débute souvent avant 30 ans, et que l'âge moyen d'apparition des premiers symptômes est 25 ans[24],[25], sachant que le diagnostic et la prise en charge peuvent prendre un certain temps[26] sur plusieurs années[27].
Épisodes dépressifs
[modifier | modifier le code]Les signes et symptômes de la phase dépressive du trouble bipolaire comprennent des sentiments persistants de tristesse, d'anxiété, de culpabilité, de colère, d'isolement ou de désespoir ; des troubles du sommeil et de l'appétit ; de la fatigue et des pertes d'intérêt dans les activités ; des problèmes de concentration ; de la solitude, de la haine envers soi, de l'apathie ou de l'indifférence ; une dépersonnalisation ; de la timidité ; de l'agressivité ; une souffrance chronique avec ou sans cause apparente ; un manque de motivation et une incapacité à ressentir du plaisir (anhédonie)[13] ; et des idées suicidaires morbides[28]. Dans certains cas sévères, l'individu peut présenter un délire ou, plus rarement, des hallucinations[29]. Un épisode dépressif majeur peut persévérer au-delà de six mois s'il n'est pas traité[30].
Épisodes maniaques
[modifier | modifier le code]La manie est caractérisée par un état dans lequel l'individu présente une humeur élevée ou irritable qui peut être euphorique et qui dure au moins une semaine (moins si une hospitalisation est requise)[31]. Des délires, comme chez les individus schizophrènes, peuvent être diagnostiqués et peuvent être de différents types (par exemple sur le thème du complot ou dans le registre mystique, le délire de grandeur est cependant plus fréquent). En phase de manie, l'individu peut faire des gestes dangereux pour lui, en particulier des conduites impulsives (désinhibition), tels que des rapports sexuels non protégés ou l'utilisation de stupéfiants ou d'alcool.
Épisodes hypomaniaques
[modifier | modifier le code]L'hypomanie est une forme atténuée de manie, qui n'est pas accompagnée d'éléments psychotiques tels que délire ou hallucination[19]. Lors d'une phase d'hypomanie, les idées s'accélèrent, l'individu ne ressent plus la fatigue ni l'envie de dormir, a tendance à être euphorique, à avoir davantage d'idées, fait des projets, parfois très ambitieux voire irréalistes. Ces phases peuvent varier entre plusieurs heures, et quelques jours consécutifs. Dans certains cas, le sujet peut avoir des pensées mégalomaniaques, et une désinhibition sociale et parfois sexuelle. Les épisodes d'hypomanie sont fréquents dans le trouble bipolaire de type 2, un épisode d'hypomanie et un épisode dépressif étant nécessaires pour le diagnostic[32].
Épisodes mixtes
[modifier | modifier le code]Un épisode mixte est un épisode retrouvant des caractéristiques communes à la manie/hypomanie et à la dépression[21].
Périodes intercritiques
[modifier | modifier le code]Les périodes intercritiques ou euthymiques ou normothymiques, anciennement dénommées intervalles libres, sont les périodes entre les épisodes maniaques, hypomaniaques, mixtes ou dépressifs du trouble bipolaire[33]. Les patients présentent des symptômes résiduels ou subsyndromaux durant les périodes intercritiques[34]. Ils présentent également des symptômes en relation avec les maladies comorbides (psychiatriques et somatiques), les prodromes, les caractéristiques tempéramentales et les effets secondaires des médicaments[35].
Symptômes associés
[modifier | modifier le code]Un des aspects dramatiques de ce trouble de l'humeur est que, lors de la phase maniaque, l'individu peut se discréditer gravement sur le plan social et professionnel. Une fois la phase de manie passée, lorsqu'il se rend compte de la manière dont il agit, l'individu est souvent accablé ; cela s'ajoute à son sentiment de dépression. Cependant, les troubles peuvent se manifester par de graves troubles du jugement, ainsi altéré ; des biais cognitifs, ou « artefacts cognitifs », peuvent se faire jour, notamment un sentiment de persécution associé à un sentiment de toute-puissance. Dans ces moments, il est important que l'individu atteint de trouble bipolaire ne reste pas seul. Le désespoir peut être intense, le risque de suicide est très fort[36], l'individu se dévalorise et se juge nul, inutile, éprouve un immense sentiment de honte.
Approximativement 40 à 60% des patients atteints de trouble bipolaire présentent des symptômes de dysfonctions neurocognitives, en période euthymique également (intercritique)[37]. Certains de ces déficits cognitifs apparaissent comme présents au début de la maladie, mais aussi dans les stades pré-morbides, avant la déclaration de la maladie. Les domaines les plus touchés sont l'attention, l'apprentissage verbal, la mémoire et les fonctions exécutives. L'intelligence pré-morbide ne semble pas affectée. Les troubles neurocognitifs apparaissent plus notables durant les phases critiques. Les apparentés de patients bipolaires peuvent présenter des troubles neurocognitifs légers. Depuis 2007, il ressort qu'un déficit dans le domaine de la cognition sociale persiste dans les périodes de rémissions[37],[38].
Certains patients atteints de trouble bipolaire peuvent éprouver des problèmes moteurs pendant leurs épisodes. Ces problèmes touchent jusqu'à 25 % des patients déprimés et jusqu'à 28 % des patients qui traversent un épisode mixte ou maniaque[39]. Ces problèmes moteurs sont appelés « symptômes catatoniques » ou plus simplement catatonie. Ces symptômes varient et peuvent comprendre une agitation extrême, ou au contraire, un ralentissement des mouvements. Parfois, le patient fait des mouvements ou adopte des postures inusités. Il est soit impossible à ralentir, soit impassible au point de refuser d'ouvrir la bouche pour manger, boire ou parler. Sa santé physique est alors gravement menacée. Dans la plupart des cas, un traitement permet d'éliminer les symptômes catatoniques[40].
Le trouble bipolaire est le trouble psychiatrique avec le plus haut risque de suicide à long terme - de l'ordre de 15 % sur la vie entière, soit trente à soixante fois plus que la population générale[41]. Ce risque fait avant tout suite à la présence d'épisodes dépressifs mixtes ou à la fréquence élevée de comorbidité, comme les troubles anxieux ou l'alcoolodépendance[42].
Diagnostic et diagnostic différentiel
[modifier | modifier le code]Le trouble bipolaire peut s'exprimer différemment et ne pas être reconnu d'emblée. Cette situation est malheureusement la plus fréquente. Certaines données épidémiologiques illustrent cette réalité : de 3 à 8 ans d'évolution avant que le diagnostic n'ait été posé correctement et qu'un traitement spécifique n'ait été mis en place, intervention de 4 à 5 médecins différents[43]. Le psychiatre Marc Masson avance en 2018 qu'il faudrait en moyenne 8 à 9 ans avant de poser le bon diagnostic. Les périodes d'exaltation ou de crises maniaques facilitent le diagnostic, à la différence des périodes dépressives qui peuvent apparaître en premier dans environ 60 % des cas[27].
La prise en compte des antécédents familiaux peut aider au diagnostic, mais ne suffit pas étant donné que la maladie peut apparaître sans eux[27]. Parmi les antécédents personnels, les manifestations pouvant témoigner d'un trouble de l'humeur pourront orienter le diagnostic vers un trouble bipolaire : période d'euphorie et d'excitation, de dépenses excessives, comportements excessifs, irritabilité ou agressivité, changement émotionnel brutal, la notion d'un virage de l'humeur lors d'une prescription préalable d'antidépresseurs[27].
Un âge précoce de début des symptômes, au moment de l'adolescence ou au début de l'âge adulte, est à prendre en compte étant donné que dans 65 % des cas la maladie se déclare avant dix-huit ans[44]. Chez la femme, des troubles de l'humeur, principalement maniaques, survenant dans les suites de l'accouchement (période post-partum), notamment quand c'est le premier, peuvent donner lieu à un diagnostic de trouble bipolaire[44]. Un tempérament de base de type hyperthymique caractérisé par une hyperactivité, des troubles du sommeil[27], une hypersyntonie (adaptation exagérée de l'humeur du sujet à son environnement[45]), des projets multiples, une sociabilité excessive peuvent orienter vers ce diagnostic. D'autres traits de personnalité sont fréquemment retrouvés chez les patients bipolaires, notamment l'hypersensibilité[27]. Certaines études ont de même souligné une corrélation entre trouble bipolaire et créativité, bien que cette relation reste incertaine et peu expliquée[46],[47],[48].
La symptomatologie dépressive évoquant une bipolarité peut présenter une ou plusieurs particularités : symptômes psychotiques, altération du rythme circadien avec inhibition psychomotrice majeure le matin et atténuation en fin de journée, symptômes de dépression atypique : hypersomnie, hyperphagie, inhibition psychomotrice pouvant aller jusqu'à un blocage de la pensée, labilité de l'humeur. Il est également recommandé de réaliser un entretien avec un membre de la famille et d'inciter le patient à faire des auto-évaluations (life chart…)[49].
En ce qui concerne le diagnostic différentiel, les troubles bipolaires ne doivent pas être confondus avec :
- Dépression (simple)
- Fibromyalgie[50]
- Pathologie de la thyroïde : hypothyroïdie ou hyperthyroïdie
- Syndrome de Cushing : hypersécrétion de cortisol
- Effet indésirable médicamenteux (corticoïdes)
- Épilepsie notamment temporale
- Encéphalite herpétique — ou d'une autre cause virale — notamment temporale
- Schizophrénie : mais pas d'hallucinations, pas de syndrome discordant
- Trouble schizo-affectif, forme intermédiaire entre le trouble bipolaire et la schizophrénie
- Le syndrome de Kleine-Levin, maladie neurologique rare était considéré comme une forme atypique du trouble bipolaire. C'est une hypersomnie (jusqu'à vingt heures de sommeil par jour) évoluant par poussées, associée à des modifications comportementales. Les symptômes peuvent être reliés aux zones cérébrales atteintes (essentiellement cortex frontotemporal).
- Trouble de la personnalité borderline
- Trouble psychotique bref
- Addiction
- Trouble du déficit de l'attention avec ou sans hyperactivité
- Trouble anxieux.
Diagnostic en France, recommandations de la Haute Autorité de Santé
[modifier | modifier le code]En 2015, la Haute Autorité de santé (HAS) rappelle dans une fiche mémo à destination des médecins, que le diagnostic précoce et la prise en charge de la maladie améliorent le pronostic en réduisant notamment le risque suicidaire et les conséquences psychosociales[51].
L'HAS rappelle que pour le diagnostic de trouble bipolaire, la rupture avec le fonctionnement psychique antérieur et le caractère épisodique du trouble sont des notions importantes. Que ce diagnostic doit être exploré en cas de tentative de suicide chez l'adolescent ou l'adulte jeune et que les adolescents avec épisode dépressif et antécédent familial de trouble bipolaire doivent recevoir une surveillance accrue (prévention du suicide)[51].
Un épisode maniaque ou hypomaniaque inaugural permet de poser le diagnostic, un épisode maniaque est une urgence psychiatrique nécessitant l'hospitalisation[51].
En l'absence d'épisode maniaque ou hypomaniaque, le diagnostic est compliqué par "un début souvent précoce de la maladie (entre 15 et 25 ans), des comorbidités psychiatriques (addictions, troubles anxieux, trouble de conduites…), la prédominance des épisodes dépressifs, de caractéristique psychotiques fréquemment associées, de la possibilité de la non-reconnaissance du caractère pathologique du trouble par le patient"[51].
Pour tout épisode dépressif, l'HAS recommande au médecin traitant de chercher des arguments en faveur d'un trouble bipolaire. Si les antécédents de manie ou d'hypomanie ne sont pas retrouvés (critères suffisants pour établir le diagnostic), doivent être recherchés dans un premier temps les indicateurs de bipolarité suivants, "dépression avant 25 ans, antécédents d'épisodes dépressifs multiples (3 ou plus), antécédents familiaux connus de troubles bipolaires, épisode dépressif post-partum, caractéristique atypiques de l'épisode dépressif telle qu'une hyperphagie, ou hypersomnie, caractéristique psychotiques congruente à l'humeur, réponse atypique au traitement antidépresseur (non réponse thérapeutique; aggravation des symptômes; notions d'hypomanie même brève), un épisode de manie ou un virage maniaque sous antidépresseur, qui suffisent pour diagnostiquer un trouble bipolaire." Dans un deuxième temps les indicateurs de bipolarité suivants: "certaines particularités de l'épisode dépressif : Agitation, hyperréactivité émotionnelle, irritabilité avec des débuts et des fins abruptes, sans facteurs déclenchant identifié, suicidalité (passage répété à l'acte suicidaire par des moyens violents), des passages à l'acte délictueux, des conduites sexuelles à risque." Si des arguments en faveur d'un trouble bipolaire sont retrouvés ou que le diagnostic est envisagé, le patient doit être adressé à un psychiatre pour confirmer le diagnostic, suivre le patient et/ou donner un avis spécialisé en collaboration avec la famille, les proches et le médecin traitant[51].
À partir du , après deux études cliniques, un premier test sanguin basé sur la signature ARN est mis à disposition sur prescription afin de distinguer la dépression unipolaire de la dépression bipolaire. Le coût est de 900 € par test, la HAS envisage une prise en charge par la sécurité sociale[52].
Cyclicité
[modifier | modifier le code]La cyclicité peut s'aggraver avec le temps avec l'apparition de cycles courts, mais aussi finir par s'atténuer.
La cyclicité rapide (il s'agit de cycle rapide quand il y a au moins quatre crises par an) est « une modalité évolutive extrêmement invalidante et difficile à traiter. 12 à 24 % des patients bipolaires sont concernés par cette situation au cours de leur vie. Il ne s’agit pas seulement d’une modalité évolutive après accélération des cycles, puisque ce diagnostic est porté d’emblée chez 20 à 27 % des patients[53] ». Elle est associée avec un âge de début précoce, un trouble anxieux concomitant, l'abus de substances, des antécédents de tentatives de suicide, l'utilisation d'antidépresseurs et un antécédent familial de cycle rapide. Il est question de trouble bipolaire à cycles rapides lorsqu'il y a au moins quatre épisodes maniaques et/ou dépressifs durant au moins deux semaines par an[54],[55]. Les cycles rapides sont particulièrement associés avec le trouble panique et les antécédents familiaux de trouble panique[56]. La nature des épisodes se modifie avec un mélange de symptômes maniaques et dépressifs : il est alors question d'épisodes mixtes ; l'humeur moyenne tend à devenir de plus en plus dépressive et le patient présentera de moins en moins d'épisodes maniaques[57]. Il est noté avec l'évolution une diminution des capacités cognitives. Cette évolution peut être atténuée par un traitement adapté instauré le plus précocement possible. Aucune donnée, à ce jour, n'atteste de cas de guérison spontanée.
Classifications du spectre bipolaire
[modifier | modifier le code]
Le spectre des troubles bipolaires s'est élargi en intégrant les tempéraments cyclothymiques et hyperthymiques, les troubles saisonniers, et les formes évolutives brèves. Les différentes catégories de troubles qui appartiennent au spectre bipolaire ne justifient pas les mêmes mesures thérapeutiques et ne présentent pas les mêmes critères de gravité.
L'appellation « trouble bipolaire » apparaît officiellement en 1980 dans les classifications psychiatriques dans la troisième édition du DSM. Le concept subira des modifications dans les éditions IV et V. C'est à partir de 1992 que la classification internationale des maladies utilise le terme[14].
Klerman, en 1981, distingue six catégories de troubles bipolaires : les bipolaires I et II, tels qu'ils sont définis classiquement, les bipolaires III chez lesquels les états maniaques ou hypomaniaques ont été induits par des traitements médicamenteux, les bipolaires IV qui correspondent au trouble cyclothymique, les bipolaires V qui présentent des antécédents familiaux de troubles bipolaires et les bipolaires VI qui se caractérisent par des récurrences maniaques. En 1999, Akiskal et Pinto individualisent huit formes différentes, comme un complément du DSM-IV mais qui est néanmoins jugé compliqué[58].
DSM-IV
[modifier | modifier le code]La classification du Manuel diagnostique et statistique des troubles mentaux (DSM-IV) distingue principalement trois types de trouble bipolaire[20] :
- trouble bipolaire de type I (en) : caractérisé par un ou plusieurs épisodes maniaques ou mixtes et des épisodes dépressifs d'intensité variable (le diagnostic peut être posé même en l'absence de trouble dépressif). Une cause organique, iatrogénique ou toxique ne permet pas de retenir ce diagnostic ;
- trouble bipolaire de type II (en) : défini par l'existence d'un ou plusieurs épisodes hypomaniaques et un ou plusieurs épisodes dépressifs majeurs ;
- cyclothymie : qui débute souvent à l'adolescence, de nombreuses périodes dépressives modérées ou d'hypomanie, de quelques jours à quelques semaines, sont diagnostiquées. Isolé par Kahlbaum, en 1882, le trouble cyclothymique constitue une forme atténuée de trouble bipolaire.
Une catégorie résiduelle « trouble bipolaire non spécifié » est aussi distinguée.
CIM-10
[modifier | modifier le code]La Classification internationale des maladies (CIM 10)[59] utilise la catégorie « trouble affectif bipolaire » faisant partie de la classe des troubles de l'humeur (affectifs), mais ne fait pas de distinction entre troubles bipolaires de type I et II, et range la cyclothymie dans les « troubles affectifs persistants »[60]. Les sous-catégories distinguées sont :
- Trouble affectif bipolaire, épisode actuel hypomaniaque
- Trouble affectif bipolaire, épisode actuel maniaque sans symptômes psychotiques
- Trouble affectif bipolaire, épisode actuel maniaque avec symptômes psychotiques
- Trouble affectif bipolaire, épisode actuel de dépression légère ou moyenne
- Trouble affectif bipolaire, épisode actuel de dépression sévère sans symptômes psychotiques
- Trouble affectif bipolaire, épisode actuel de dépression sévère avec symptômes psychotiques
- Trouble affectif bipolaire, épisode actuel mixte
- Trouble affectif bipolaire, actuellement en rémission
- Autres troubles affectifs bipolaires
- Trouble affectif bipolaire, sans précision
DSM-5
[modifier | modifier le code]Par rapport au DSM-IV, le DSM-5 abandonne la catégorie générale de « trouble de l'humeur » qui regroupait les troubles dépressifs et troubles bipolaires pour en faire deux catégories distinctes. Les troubles bipolaires distingués sont[61] :
- trouble bipolaire de type I (en) ;
- trouble bipolaire de type II (en);
- trouble cyclothymique ;
- trouble bipolaire ou apparenté induit par une substance ou un médicament ;
- trouble bipolaire ou apparenté dû à une autre affection médicale ;
- autre trouble bipolaire ou apparenté spécifié ;
- trouble bipolaire ou apparenté non spécifié.
Causes
[modifier | modifier le code]On ne connaît toujours pas avec certitude les causes du trouble bipolaire, le modèle biopsychosocial s'applique à ce trouble mettant en avant la notion de vulnérabilité qui s'exprime tant au plan de la génétique qu'à celui de la personnalité, l'environnement jouant le plus souvent un rôle de déclencheur, et d'aggravation des symptômes.
C'est l'interaction de facteurs biologiques et environnementaux qui explique le mieux l'apparition d'un trouble bipolaire[62]. Il semble exister une certaine similarité génétique commune entre la schizophrénie et les troubles bipolaires[63], ce qui amène à reconsidérer la distinction entre les deux syndromes[64],[65]. Certaines classifications parlent même de continuum entre les deux maladies[66].
Le modèle du stress précoce sur les états bipolaires persistants a été étudié dans l'hypothèse d'une hyper-adaptabilité, et constituant une réaction de survie ainsi qu'une réponse combat-fuite. Ce modèle aurait pour corrélat une auto-détermination (voir autonomisation) des personnes ayant reçu un diagnostic de troubles bipolaires[67].
Facteurs génétiques et biologiques
[modifier | modifier le code]Il apparaît clairement que des facteurs biologiques sont impliqués car il existe des anomalies dans la production et la transmission de substances chimiques cérébrales appelées neurotransmetteurs, ainsi que des anomalies hormonales, notamment du cortisol également impliqué dans le stress. Ces anomalies sont elles-mêmes en lien avec des facteurs génétiques, ce qui explique la prédisposition familiale.
Génétique
[modifier | modifier le code]L'existence d'une « vulnérabilité » génétique vis-à-vis du trouble bipolaire est établie[68], laquelle est liée à différents gènes[27]. Le risque de présenter un trouble bipolaire si un des parents de premier degré est atteint est de 10 % par rapport à la prévalence de 1 à 2 % dans la population générale[69]. La mutation sur plusieurs gènes est corrélée avec le risque de survenue de la maladie : SLC6A4/5-HTT, BDNF, COMT (en), DISC1, DTNBP1, DAOA, NRG1 (en), CACNA1C (en) et ANK3 (en)[70]. En 2017, on estime que les facteurs génétiques contribuent pour 60 % à l'apparition des troubles bipolaires[24]. Quand les deux parents sont atteints, l'enfant a un risque sur deux de développer la maladie[24].
Il semble exister une cause génétique commune avec la schizophrénie[71], les parents et les proches d'individus ayant une schizophrénie ont un risque plus élevé de trouble bipolaire et vice-versa, montre la recherche, ce qui fait poser la question par certains de la réalité de la distinction entre les deux syndromes[72].
Anomalies anatomiques
[modifier | modifier le code]La taille de l'hippocampe du cerveau pourrait également être en cause d'un trouble bipolaire[73] : une taille plus petite de cette structure semble corrélée avec la bipolarité. Il existe aussi certainement un dysfonctionnement neuronal ainsi qu'une perte de neurones dans l'hippocampe des patients souffrant de troubles bipolaires. Ainsi, une étude en spectroscopie protonique par IRM a montré que la concentration en N-acétyl aspartate, un acide aminé présent normalement dans l'hippocampe, est diminuée chez les patients souffrant de troubles bipolaires et s'aggrave avec l'ancienneté du trouble. D'autres anomalies sont retrouvées, en particulier au niveau de la partie antérieure du gyrus cingulaire où il existe un dysfonctionnement dans la régulation des neurones glutamaergiques. Il existe par ailleurs des anomalies morphologiques, notamment du cervelet, retrouvées chez les patients bipolaires ayant fait plusieurs épisodes de trouble de l'humeur. Ainsi, l'étude de Mills et al.[74] compare le volume du cervelet chez des patients bipolaires après un épisode et après plusieurs épisodes de la maladie en IRM et montre que celui-ci est plus petit chez les patients ayant fait plusieurs épisodes. De même, un élargissement ventriculaire est trouvé chez les patients ayant fait plusieurs épisodes maniaques.
Facteurs psychologiques et environnementaux
[modifier | modifier le code]Le rôle des facteurs psychologiques et environnementaux dans le déclenchement de la maladie et des accès a longtemps été minimisé, cette pathologie étant considérée comme endogène. Les facteurs environnementaux fragilisants sont de mieux en mieux identifiés. Les études génétiques de liaison permettent d'identifier les régions chromosomiques porteuses des gènes probablement impliqués dans cette maladie, en particulier les régions 13q31 et 22q12. Les autres facteurs de risque peuvent concerner des événements précoces de vie, comme le deuil d'un parent, une carence affective ou des agressions sexuelles dans l'enfance. Les études longitudinales montrent qu'avant le déclenchement de la maladie, il existe des déficits cognitifs localisés, touchant notamment la fonction visuospatiale (ou visiospatiale). Ces déficits cognitifs renvoient probablement à des anomalies neurodéveloppementales en rapport avec les facteurs de risque génétiques. Les études de neuro-imagerie fonctionnelle montrent des dysfonctions lors de l'exécution de tâches cognitives touchant notamment le circuit frontostriatal.
La maltraitance infantile est décrite comme un facteur de risque de déclencher la maladie, mais aussi comme étant associée à un pronostic moins bon avec des épisodes plus sévères et plus longs, un début de la maladie plus précoce, une augmentation du risque d'abus de substance et de suicide[75].
Au cours de la vie, il existe d'autres facteurs précipitants tels que : les événements pénibles de vie (difficultés conjugales, problème professionnel ou financier…) et les périodes d'anxiété ou de stress répétées (surmenage professionnel, manque de sommeil, non-respect des rythmes biologiques propres). À l'inverse, un environnement familial ou social niant la réalité de troubles ou stigmatisant toute variation de l'humeur aura pour conséquence un déni de la maladie qui ne peut qu'entraîner un retard dans la prise en charge et une exposition accrue aux risques de la bipolarité.
L'influence des événements de vie tendrait à décroître en fonction du nombre de récidives car la succession d'épisodes provoque une sensibilisation, c'est-à-dire une vulnérabilité biologique croissante vis-à-vis des événements déclenchants ou précipitants[69].
Une corrélation a été mise en évidence entre la résidence en milieu urbain et l'augmentation du taux de trouble bipolaire. Cette association est moins fortement démontrée que dans la schizophrénie, mais une étude de cohorte a révélé que la vie en environnement urbain est fortement associée avec l'incidence de trouble bipolaire avec symptôme psychotique et non sans symptôme psychotique. Cela pourrait suggérer que l'augmentation du risque concerne plus les symptômes psychotiques que le trouble bipolaire en soi[75],[76].
D'autres facteurs environnementaux sont à l'étude, notamment l'alimentation. En 2018, une étude établit un lien entre consommation de viandes traitées aux nitrates et déclenchement d'épisodes maniaques[77].
Perturbation des rythmes
[modifier | modifier le code]Sur un plan théorique, une succession causale peut être décrite : les événements de vie sont à l'origine de dérèglement des rythmes sociaux, générateurs de perturbations des rythmes biologiques, qui entraînent elles-mêmes les récurrences dépressives et maniaques. Dans la conceptualisation de l'évolution des accès thymiques du trouble bipolaire selon le modèle cognitivo-comportemental[78], on envisage les épisodes de décompensation de l'humeur comme le début d'un cercle vicieux qui provient des modifications des pensées et des émotions générées par le changement d'humeur et qui vont entraîner des changements des comportements ; ces altérations ne vont pas tarder à dégrader le fonctionnement habituel de l'individu et à générer des problèmes psychosociaux qui eux-mêmes vont créer du stress et des conséquences sur le sommeil (entre autres) participant ainsi à intensifier en boucles les symptômes déjà présents ou précipitant un nouvel accès ultérieur.
Il est établi que les perturbations des rythmes sociaux, conséquences d'événements plus ou moins sévères, favorisent le risque de récidives de troubles thymiques. Les données de la littérature concernent essentiellement le sommeil. Elles portent sur la privation de sommeil et l'induction de manie[79], sur les manies induites par des voyages Ouest-Est[80], sur les manies induites par des perturbations des rythmes sociaux[81]. La privation de sommeil est réputée pour avoir des propriétés antidépressives et peut donc provoquer une rechute car les bipolaires privés d'une nuit de sommeil sont en effet sujets à des décompensations maniaques[82]. Le « déphasage » qui peut exister entre les rythmes sociaux et les rythmes biologiques constitue aussi une cause de récidive.
Facteurs prénatals et périnatals
[modifier | modifier le code]Une étude de 2018 suggère qu'un faible niveau d'hormone thyroïdienne thyroxine chez la mère durant la grossesse serait associé avec un risque plus élevé de trouble bipolaire psychotique pour l'enfant à naître[83]. Des études suggèrent que l'infection par la grippe de la mère durant la grossesse serait associé avec un risque plus élevé pour l'enfant de développer un trouble bipolaire[84],[85],[86]. Les auteurs d'une revue de la littérature scientifique de 2018 considèrent qu'il y a un fort niveau de preuve concernant l'association entre l'infection chez la mère (sérologie positive) par Toxoplasma gondii (agent de la toxoplasmose) et l'augmentation du risque pour l'enfant de développer un trouble bipolaire[87],[88],[89].
Facteurs relatifs aux drogues et médicaments
[modifier | modifier le code]Les médicaments notamment les antidépresseurs, les corticoïdes ou anti-paludéens peuvent déclencher des épisodes hypomaniaques ou maniaques. Sont également évoqués comme facteurs déclenchant des troubles bipolaires les drogues comme le cannabis, la cocaïne et les amphétamines (ecstasy) qui faciliteraient la survenue d'épisodes d'excitation ou de dépression[16].
En 2017, les études établissent qu'entre « un tiers et la moitié des jeunes patients qui entrent dans la maladie sont des consommateurs réguliers de cannabis ou d'alcool »[24].
Cannabis
[modifier | modifier le code]Une revue de la littérature datée de 2015 suggère que l'utilisation du cannabis est associée avec un risque augmenté par 3 de développer un nouvel épisode maniaque chez les patients bipolaires[90]. Il est suspecté que la consommation de cannabis est un facteur de risque indépendant dans le déclenchement du trouble bipolaire, une étude rétrospective de 2017 rapporte un facteur de risque augmenté de 2.2 fois de déclarer un épisode hypomaniaque chez les participants consommant du cannabis au moins 2-3 fois par semaine[91]. Le rôle du cannabis est par ailleurs établi dans le déclenchement de la schizophrénie[réf. nécessaire].
Traitements
[modifier | modifier le code]Le mécanisme des troubles bipolaires est mal connu. Les causes sont multiples, probablement biologiques, psychologiques et environnementales. La prise en charge est complexe, et se fait sur plusieurs plans : hygiène de vie, traitement médicamenteux, psychothérapie, aménagement de l'environnement. Des cas sévères peuvent inclure généralement de sévères épisodes maniaques impliquant un comportement dangereux du patient ou des épisodes dépressifs impliquant des idées suicidaires. Il existe des problèmes sociaux tels que la stigmatisation, les stéréotypes et préjugés à l'encontre des individus atteints de trouble bipolaire[92]. Les troubles bipolaires peuvent donner lieu à la reconnaissance du handicap. Il est alors question de handicap psychique[93].
Médicaments
[modifier | modifier le code]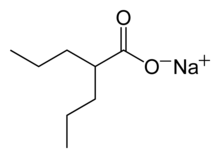
La base du traitement médicamenteux des troubles de l'humeur sont des médicaments nommés « normothymiques » ou « thymorégulateurs » : les sels de lithium, les anticonvulsivants (anti-épileptiques) tels que le valproate (médicament Depakote : divalproate de sodium), la carbamazépine (médicament Tegrétol) et la lamotrigine. Leurs mécanismes d'action semblent opérer différemment. Leur indication principale est leur effet anti-manie puis de prévention des rechutes.
On tend à utiliser moins fréquemment le lithium, en raison des contraintes de ce médicament (nécessité de faire un bilan sanguin et des prises de sang pour ajuster la dose, et de surveiller le taux de lithium dans le sang, la dose efficace étant très proche de la dose toxique). Les psychiatres en France tendent de plus en plus souvent à prescrire des neuroleptiques, qui font office de thymorégulateurs. Cela peut être l'olanzapine (médicament Zyprexa mis sur le marché en France en 1996[94]), l'aripiprazole (médicament Abilify mis sur le marché en 2004[95]) ou encore la quétiapine (spécialité Xeroquel, ou Seroquel, selon les pays, mise sur le marché en France en 2011[96]). La pression des firmes s'explique par le fait que ces médicaments, sous brevet, coûtent plus de 100 euros la boîte de 28 comprimés, tandis que le lithium, passé dans le domaine public, coûte très peu cher[97]. Toutefois, ces antipsychotiques sont utilisés avec efficacité dans les phases aiguës, et aussi en prévention, mais avec des risques d'effets secondaires[98].
Plusieurs régulateurs d'humeur peuvent être prescrits simultanément, jamais en première intention. Ils se dosent tous dans le sang et un contrôle sanguin est nécessaire. Selon chaque molécule et du fait des effets secondaires très importants, d'autres constantes biologiques peuvent être surveillées. Par exemple, l'aripiprazole et l'olanzapine favorisent une prise de poids, l'olanzapine, cependant, favorise le diabète, tandis que la quétiapine favorise les deux. De nombreux procès sont en cours à ce sujet aux États-Unis, avec la preuve apportée par les parties civiles que le fabricant a sciemment caché ces informations[99],[100],[101],[102],[103],[104]. Le lithium peut affecter la thyroïde.
Un certain nombre de principes thérapeutiques sont à respecter[105][source insuffisante],[106][source insuffisante]. Prescrire un thymorégulateur quelle que soit la phase de la maladie et utiliser en première intention un produit dont l'efficacité a été bien démontrée avec les posologies les plus faibles possibles ; privilégier une monothérapie ainsi qu'une prise quotidienne unique, afin d'optimiser la compliance, et réévaluer le choix du thymorégulateur en cas de mauvais suivi ; proscrire les antidépresseurs dans les états mixtes et limiter l'usage des antidépresseurs tricycliques dans les troubles bipolaires ; utiliser une stratégie thérapeutique en plusieurs phases afin d'adapter le traitement à l'état du patient et maintenir le traitement prophylactique le plus longtemps possible. Actuellement, le principe communément admis est que tout patient bipolaire doit bénéficier d'un traitement thymorégulateur.
Pour le traitement médicamenteux des dépressions bipolaires, la prescription d'antidépresseurs en monothérapie aggrave incontestablement le pronostic du trouble bipolaire en induisant des virages maniaques, des épisodes mixtes, des cycles rapides, et en favorisant la résistance au traitement; certaines études montrent que les antidépresseurs peuvent, même en présence de thymorégulateurs, amener à une aggravation des cycles de l'humeur[107]. Il demeure toutefois un certain flou à ce sujet, les avis scientifiques restant partagés[108]. Un tiers des patients bipolaires présentent des virages maniaques ou hypomaniaques sous antidépresseurs. L'objectif du traitement antidépresseur est la rémission de l'épisode dépressif, mais présente toujours ce risque d'induire un virage maniaque. Ce risque est plus faible si le patient est déjà sous thymorégulateur. L'option idéale en première intention pour la dépression bipolaire serait de prescrire ou d'adapter la posologie d'un stabilisateur d'humeur, mais en pratique lorsqu'ils sont utilisés seuls, les thymorégulateurs n'ont pas toujours une efficacité suffisante[41]. Ils peuvent être brefs et résolutifs (BP-II, BP-III), mais ils peuvent aussi devenir incontrôlables (BP-I). En pratique, les inhibiteurs sélectifs de la recapture de la sérotonine (ISRS) sont plus prescrits dans ce contexte car ils ont moins de risque d'induire des virages de l'humeur. Malgré tout, eux aussi sont suspectés de déstabiliser les patients lors d'un usage à long terme ; mais là aussi les avis scientifiques sont partagés et probablement sous l'influence plus ou moins directe des laboratoires, selon qu'ils produisent plutôt des antidépresseurs ou des antipsychotiques atypiques[109]. Les recommandations américaines conseillent d'arrêter le traitement antidépresseur dans les six mois qui suivent la rémission de l'épisode dépressif, afin de diminuer le risque. Les recommandations du NICE[110] concernant le traitement des épisodes mixtes sont les mêmes que pour les épisodes maniaques sans préférence pour un traitement particulier. Il est par contre bien stipulé qu'il ne faut pas prescrire d'antidépresseur et que ces états nécessitent une surveillance étroite du fait du risque suicidaire.
Compte tenu de tous ces facteurs de risques : une vigilance et une surveillance clinique minutieuse sont indispensables et ce n'est malheureusement pas encore l'habitude en France. Une dépression bipolaire n'est pas une dépression unipolaire, ni une dépression nerveuse comme les autres. Les antidépresseurs dans la dépression bipolaire ne sont généralement justifiés qu'en cas de dépressions d'intensité sévère et toujours en association avec un thymorégulateur. Pour plus d'éléments concernant les antidépresseurs[111], et plus globalement les traitements du trouble bipolaire, l'étude américaine STEP-BD fait référence[112]. Il convient donc en premier lieu d'optimiser le traitement thymorégulateur en réalisant des dosages sanguins et en ajustant au mieux les taux thérapeutiques vers les limites supérieures préconisées, à condition que cela n'induise pas d'effets indésirables. Le recours si nécessaire, dans un deuxième temps, à un second traitement thymorégulateur visera à retrouver la normothymie tout en protégeant le patient contre un risque de déstabilisation de l'humeur. Les neuroleptiques sont utilisés dans le traitement de la phase aiguë ou dans un épisode mixte. L'objectif principal est d'obtenir le contrôle rapide des symptômes (impulsivité, agitation, agressivité, etc.) de manière à éviter que le sujet ne se mette en danger, et à ce qu'il retrouve rapidement un fonctionnement psychosocial de bonne qualité.
Une étude Britannique de 2017 a comparé les médicaments de première ligne pour le trouble bipolaire en mono-traitement (traitement seul) afin d'évaluer le taux d'échec . Cette étude était basée sur plus de 5 000 patients grâce aux dossiers de santé électroniques disponibles . Les médicaments en comparaison étaient : Le Lithium, l'Olanzapine, la Quétiapine et le Valproate. Les résultats ont confirmé que le traitement sous Lithium en mono-traitement avait un taux d'échec nettement inférieur, sans ajout complémentaire d'un autre médicament, que les autres médicaments (plus de 2 ans face à 1 an maximum) . Il a cependant été confirmé que pour stabiliser définitivement la personne bipolaire, il convenait d'associer antipsychotique et thymorégulateur[réf. à confirmer][113].
Quoi qu'on puisse dire sur la dangerosité du Lithium ou sa marge thérapeutique, ce traitement est l'un des rares à diminuer significativement le risque de suicide, de rechute et de réhospitalisation, et il est également utile pour les phases dépressives (et non uniquement les phases maniaques[114],[115]).
Électroconvulsivothérapie
[modifier | modifier le code]L'électroconvulsivothérapie est utilisée avec une efficacité démontrée[116], à la fois en cas de dépression, d'état maniaque, ou d'état mixte, sévères et/ou résistants aux médicaments[117],[118].
Un certain nombre d'effets secondaires cognitifs sont constatés avec ce traitement : un état confusionnel durant quelques heures, et des troubles de la mémoire pouvant être plus durables et persistants[119].
Le psychiatre Marc Masson écrit en 2018 dans Les troubles bipolaires de la collection « Que sais-je ? » : « Les anciens électrochocs, dont la technique a considérablement évolué durant les vingt dernières années, gardent un réel intérêt. Appelé désormais électroconvulsivothérapie (ECT), ce traitement est réalisé sous anesthésie générale brève avec un stimulateur produisant un courant électrique bref pulsé, qui vise à provoquer une crise convulsive, mais uniquement dans le cerveau, et ce pendant une vingtaine de secondes. À raison de deux ou trois stimulations par semaine, le traitement par ECT dure en général un mois. La dépression bipolaire, qui résiste au traitement médicamenteux habituel, constitue une indication de choix pour l’ECT, dont l’image, ternie par l’histoire, ne doit pas éclipser son extraordinaire efficacité dans le traitement des crises dépressives de la maladie bipolaire »[120].
La sismothérapie peut, tout comme les antidépresseurs, provoquer des états maniaques, hypomaniaques et mixtes. Le DSM-IV-TR (version 4 révisée du Manuel Diagnostic et Statistique des troubles mentaux) a cité la sismothérapie comme exemple de tels épisodes induits, dans le trouble de l'humeur induit par une substance, ainsi que dans le diagnostic différentiel des épisodes maniaques, hypomaniaques et mixtes[121]. Leur potentiel accélérateur dans le virage de l'humeur a été cité par le psychiatre Raphaël Gaillard[122].
Psychothérapie et psychoéducation
[modifier | modifier le code]Parallèlement aux traitements psychotropes, il peut être proposé de nouvelles approches de traitements psychothérapiques : mesures psychoéducatives ; thérapies interpersonnelles basées sur les rythmes sociaux (IPSRT) ; ainsi que les thérapies cognitivo-comportementales et des thérapies centrées sur la famille. Ces thérapies permettent de limiter l'impact fonctionnel de la maladie, car même si la maladie peut être bien contrôlée par les traitements médicamenteux, il est difficile de supprimer l'ensemble de ses effets tant les bouleversements dans la sphère sociale, familiale, professionnelle et psychologique sont importants. Le psychiatre Maurice Bazot souligne qu'une psychothérapie peut être « une aide permettant au malade de franchir les caps existentiels difficiles (deuils symboliques – ou réels – contemporains, ou responsables de l'accès) et de surmonter les affects ambivalents qui sont liés souvent à la question de l'« hérédité »[6].
Les mesures psychoéducatives font partie avec les thérapies cognitivo-comportementales, des traitements psychologiques les mieux documentés et pour lesquels il existe un niveau de preuve d'efficacité élevé. Les bénéfices de cette approche complémentaire sont multiples : reconnaissance précoce des symptômes qui annoncent une récidive, amélioration de la qualité de l'observance, meilleure gestion de la vie sociale, professionnelle et affective, contrôle des facteurs déclenchants et précipitants, respect des règles d'hygiène de vie… Sont objectivés également une diminution du nombre de récidives et de rechutes, une diminution de la durée d'hospitalisation, un meilleur équilibre de la vie familiale, une amélioration de la qualité de vie[123]. Le traitement préventif, par exemple dans le cadre de la psychoéducation, a pour objectifs d'évaluer les rythmes sociaux du sujet, de limiter les répercussions des événements, de limiter les situations d'excitation en limitant les stimulations et de rétablir une stabilité des rythmes sociaux. Ces techniques psychothérapiques doivent être mises en œuvre dès l'identification des événements perturbateurs, afin de prévenir les altérations des rythmes sociaux ou du sommeil[124].
Une démarche analytique peut aussi être envisagée selon les patients, en dehors des périodes de crise, et lorsque les troubles sont contrôlés grâce au traitement médicamenteux[125]
L'accompagnement est aussi très important, les proches sont souvent désemparés devant un individu bipolaire. Mais leur présence est un facteur de la réussite de l'amélioration de l'état physique et psychologique du malade[126],[127].
En France à Paris, des séances de psychoéducation sont proposées à l'hôpital Sainte-Anne. L'hôpital Albert-Chenevier de Créteil en propose aussi. L'association Argos 2001[128] organise des conférences assurées par des médecins ou des psychologues le 4e jeudi du mois à Paris dans le 14e arrondissement.
À Liège, en Belgique, de telles séances existent à Cointe, à l'hôpital psychiatrique Le Petit Bourgogne.
Par ailleurs, diverses associations d'entraide ont été créées.
Vivre avec un trouble du spectre bipolaire
[modifier | modifier le code]Recommandations de la Haute Autorité de Santé (HAS)
[modifier | modifier le code]En 2010, dans un guide à destination des patients souffrant de trouble bipolaire, l'HAS donne les recommandations suivantes[129] :
« Il est souhaitable de suivre une bonne hygiène de vie, ce qui implique :
- de respecter un rythme régulier et une durée suffisante de sommeil, d’éviter les décalages horaires ;
- de gérer les situations de stress (succès ou échecs), et de connaître les risques liés aux changements ou à un rythme de travail trop intense sur une longue durée ;
- d’éviter ou de limiter l’usage du tabac, de l’alcool, du cannabis, ou d’autres drogues (cocaïne, héroïne, ecstasy, LSD) ;
- de pratiquer une activité physique régulière et adaptée à vos possibilités afin de prévenir (avec l’aide d’un professionnel de santé) un risque de prise de poids éventuellement liée au traitement. »
L'HAS recommande aux patients de s'informer sur les traitements et la maladie, de poser leurs questions aux soignants, de prendre contact avec les associations de patients et de familles de patients, et d'apprendre comment trouver de l'aide en cas d'urgence[129].
Au regard du traitement, l'HAS recommande de suivre les prescriptions et conseils du médecin, de ne pas arrêter le traitement sans avoir consulté son médecin au préalable, et de reporter les effets indésirables à son médecin[129].
L'essentiel du suivi consiste à venir consulter son médecin traitant et/ou spécialiste régulièrement, surveiller les effets du traitement, alerter les soignants en cas d'aggravation de la maladie ou de difficultés à supporter le traitement, et de ne pas hésiter à parler de sa maladie à son entourage[129].
Trouble bipolaire et grossesse
[modifier | modifier le code]Il est recommandé de planifier sa grossesse en collaboration et avec les conseils de son médecin, de préférence lors d'une période de stabilité[130]. Un épisode maniaque ou dépressif peut perturber la grossesse (complications obstétricales) ou la relation mère-enfant[130]. Il existe également des contre indications dans les traitements, notamment l'acide valproïque (valproate)[131] et d'autres antiépileptiques qui sont interdits durant une grossesse car ils entraînent un risque de graves malformations du fœtus[130].
La place de l'entourage
[modifier | modifier le code]L'entourage du patient — et particulièrement sa famille — peut aussi souffrir de la maladie du proche. Ils sont directement confrontés à la souffrance du patient et parfois à des sentiments de découragement et de résignation[132]. Lors des périodes de dépression, l'entourage est mis à contribution pour assurer une partie des tâches que le patient n'est plus en mesure d'effectuer[132]. Lors des périodes hautes, l'entourage peut manifester de la patience, de la diplomatie et de la compréhension pour tenter de maintenir l'équilibre familial[132]. Ces périodes peuvent être stressantes pour l'entourage qui, durant les périodes intercritiques, vit dans la crainte d'une rechute[132].
En fonction de la gravité du trouble, il arrive que l'entourage fasse passer les besoins du patient avant les siens[133]. Cette situation peut déstabiliser l'entourage et l'équilibre familial. Pour faciliter la restauration de l'équilibre familial et prendre suffisamment de distance avec la situation, les proches peuvent solliciter une aide extérieure, par exemple un soignant ou chercher un soutien psychologique pour eux-mêmes[133].
L'entourage du patient atteint de trouble bipolaire en tentant d'appréhender le trouble peut manifester un éventail de réactions qui va du déni de la maladie et de son impact sur la santé du patient, à l'impression que la maladie se manifeste dans la plupart des actions du patient[133]. Pour mieux comprendre la maladie, les proches peuvent participer à des séances de psychoéducation[134]. Certaines études suggèrent que les interventions familiales pourraient réduire les risques de rechute et d'hospitalisation[134].
Rétablissement en santé mentale
[modifier | modifier le code]Le rétablissement en santé mentale décrit un processus individuel et collectif d'autonomisation et d'empowerment de personnes expérimentant des états extrêmes qualifiés par la nomenclature en vigueur de troubles psychiatriques sévères (dépression sévère, troubles schizophréniques, certains troubles bipolaires). Le rétablissement incarne le renoncement au modèle médical en venant remplacer la notion de guérison. Il illustre l'exigence de prise en compte du point de vue du sujet, « en première personne », subjectif et existentiel.
Prévalence
[modifier | modifier le code]
- Aucune donnée
- Moins de 180
- 180–186
- 186–190
- 190–195
- 195–200
- 200–205
- 205–210
- 210–215
- 215–220
- 220–225
- 225–230
- 230–235
Selon les auteurs, le trouble bipolaire a une prévalence de 0,2 (Canada) à 5,1 % (Hongrie) de la population[43]. Dans une étude de 2007, la prévalence vie-entière était de 2,4 % de la population des États-Unis pour le trouble bipolaire non spécifié, contre 1 % pour le trouble bipolaire I et 1,1 % pour le trouble bipolaire II[135], soit un total de 4,5 % de la population.
Aux États-Unis, la prévalence chez le jeune de moins de 20 ans aurait été multipliée par 40 entre 1994 et 2003 et par un peu moins de 2 durant la même période chez l'adulte[136]. Les raisons de cette augmentation ne sont pas claires. Il est possible que ce diagnostic soit porté parfois en excès[137], les critères n'étant pas rigoureusement respectés. En France, la prévalence est de 1 % de la population, 2 % entrant dans le spectre de la bipolarité (spectre de trouble de l'humeur allant depuis la cyclothymie jusqu'aux troubles polaires les plus graves[138]).
En Amérique, en Asie et en Europe, la prévalence des troubles bipolaires est globalement estimée de 1 à 2 % de la population[13],[17].
Le trouble bipolaire touche autant les hommes que les femmes[44], quels que soient leur origine socioculturelle ou leurs niveaux socio-économiques. Cependant, il y aurait plus d'épisodes dépressifs chez la femme et plus d'épisodes maniaques chez l'homme[139],[44].
Populations spécifiques
[modifier | modifier le code]Enfance
[modifier | modifier le code]D'une manière générale, le trouble bipolaire chez l'enfant n'a pas été reconnu durant la première moitié du XXe siècle. Les chances de reconnaître ce trouble chez l'enfant ont diminué tandis que le critère du DSM s'installe durant la fin du XXe siècle[8],[140]. Lorsque l'âge adulte est atteint, le trouble bipolaire se caractérise par des épisodes cachés de dépression et de manie sans symptomatologie précise ; chez les enfants et adolescents, des changements rapides d'humeur ou des symptômes chroniques sont normaux[141]. Le trouble bipolaire pédiatrique se développe habituellement, à la place de la manie euphorique, par des excès de colère, d'irritabilité et de psychose, ce qui est moins commun chez les adultes[8],[141].

Le trouble bipolaire chez l'enfant et le préadolescent est le plus souvent de type cyclothymique[142].
Le diagnostic du trouble bipolaire chez l'enfant (en) est controversé[141]. Cependant, le fait que les symptômes typiques aient des conséquences négatives chez les mineurs qui en souffrent n'est pas actuellement en débat[8]. Le débat principal se centre sur les différents symptômes du trouble bipolaire diagnostiqué chez l'enfant et du trouble bipolaire diagnostiqué chez l'adulte[8], ainsi que sur la question concernant le critère diagnostique — si celui de l'adulte peut être appliqué chez l'enfant[141]. Selon le diagnostic chez l'enfant, certains experts recommandent de suivre les critères du DSM[141]. D'autres pensent que ces critères ne séparent pas correctement le trouble bipolaire de l'enfant des autres troubles comme le trouble du déficit de l'attention[141]. D'autres encore expliquent que ce qui différencie le trouble bipolaire chez l'enfant est l'irritabilité[141]. L'AACAP encourage la première stratégie[8],[141].
Les traitements impliquent les médicaments et la psychothérapie[141]. Une prescription de médicaments implique habituellement des stabilisateurs de l'humeur et des antipsychotiques atypiques[141]. Le traitement de première instance est la psychoéducation de l'enfant et de sa famille[142].
Durant la vieillesse
[modifier | modifier le code]Pour 90 % des patients, la maladie s'est déclarée avant 50 ans[44]. Il existe peu d'informations concernant le trouble bipolaire durant la vieillesse. Il semblerait devenir moins répandu avec l'âge, mais il existe néanmoins. Il n'existe aucune différence de trouble bipolaire survenant à un jeune âge et à un âge avancé[143]. Durant la vieillesse, le traitement contre le trouble bipolaire peut se compliquer par la présence d'une démence ou par les effets secondaires de médicaments soignant une condition autre que le trouble bipolaire[144].
Comorbidité
[modifier | modifier le code]Le diagnostic et le traitement précoces du trouble bipolaire permettent d'éviter les troubles qui lui sont souvent associés (comorbidité). Elle est importante et doit être prise en compte au même titre que le trouble bipolaire. L'association avec un autre trouble psychologique psychiatrique est importante, elle concerne 60 % des patients bipolaires traités dont un tiers des sujets de type I[145][source insuffisante].
Elle concerne essentiellement :
- les troubles anxieux et en particulier le trouble panique (20 % dans l’étude ECA)[réf. souhaitée] : la prévalence sur la vie entière des troubles anxieux est d'environ un patient bipolaire sur deux[146]. Ils sont en particulier associés avec un jeune âge de début, une plus forte tendance à faire des tentatives de suicide[réf. souhaitée]. La prévalence des troubles anxieux comorbides au trouble bipolaire a fait l'objet de nombreuses études, aboutissant à des pourcentages très différents d'une étude à l'autre :
- Le trouble anxieux généralisé (TAG), 10 % à 20 %
- Le trouble panique avec ou sans agoraphobie, 10 % à 20 %
- La phobie sociale, 5 % à 15 %
- La phobie spécifique (claustrophobie, phobie des hauteurs, des transports, etc.), 5 % à 15 %
- Le trouble obsessionnel-compulsif, moins de 10 %
- les addictions dont la fréquence chez les sujets souffrant de troubles bipolaires est 6,6 fois supérieure à celle d'un sujet dans la population générale[147], et les abus de substance avec ou sans addiction :
- Le syndrome d'abus d'alcool, en tête avec une prévalence de 42 %, est retrouvé surtout dans les phases dépressives. Une étude récente estime ce risque à 30 % pour les femmes et 50 % pour les hommes souffrant de trouble bipolaire[réf. nécessaire], . Comme le syndrome d'abus/dépendance à l'alcool est beaucoup plus fréquent chez les hommes que chez les femmes, le fait d'être bipolaire multiplie par 7,5 le risque pour une femme d'avoir un diagnostic d'abus/dépendance à l'alcool, pour seulement un facteur multiplicatif de 2,75 pour les hommes. Il est utile de rappeler que devant tout alcoolisme, il faut chercher un trouble bipolaire, et ce surtout chez les femmes.
- La consommation de cannabis s'élève à 16 %[148][source insuffisante].
- les troubles de la personnalité sont associés à environ 30 % des sujets bipolaires[149]. Les troubles de la personnalité le plus souvent associés au trouble bipolaire sont : personnalité borderline (41 %), personnalité narcissique (20,5 %), personnalité dépendante (12,8 %), personnalité histrionique (10,3 %)[150][source insuffisante] ;
- une inadaptation des traitements est également constatée par l'emploi inadapté des neuroleptiques et surtout des antidépresseurs, absence de thymorégulateur ou prescription de médicaments incompatibles. Le refus du traitement ou son observance irrégulière est aussi une dérive très fréquente, encouragée par la nostalgie des phases de (hypo)manie ;
- les individus ayant subi plusieurs cycles de la maladie restent hypersensibles et voient leur seuil de déclenchement du trouble abaissé (théorie du kindling). Une stricte hygiène de vie est recommandée. Il existe aussi des comorbidités somatiques comme le surpoids et l'obésité, la contamination par VIH, le diabète et les affections endocriniennes, ainsi que les maladies cardiovasculaires ;
- le surpoids concerne 58 % des patients bipolaires[réf. nécessaire]. Différentes causes ont été évoquées : l'implication des médicaments thymorégulateurs et plus particulièrement les antipsychotiques. La prise de poids est à surveiller lors de long traitement, car ce facteur peut suffire à lui seul à décider le patient d'arrêter le traitement, ou encore provoquer une mauvaise observation du traitement. En effet, le surpoids est à lui tout seul une source de problème. En plus de problèmes liés à la dégradation de l'image de soi, il peut entraîner des risques notamment tels que : diabète de type 2, affection cardiovasculaire ou rhumatismale, hypertriglycéridémie ;
- de nombreuses études[Lesquelles ?] menées depuis 1990[réf. nécessaire] montrent une prévalence quatre fois supérieure chez les individus souffrant de troubles bipolaires, en comparaison de la population générale, de contracter le VIH. Cela semblerait s'expliquer par la désinhibition face au danger dans les phases maniaques et hypomaniaques, et/ou la consommation de drogues et d'alcool ;
- certaines études[Lesquelles ?] conduites chez les patients bipolaires hospitalisés estiment la prévalence du diabète de type II chez les patients souffrant de troubles bipolaires à près de 10 %, alors qu'elle n'est que de 3 % à 4 % dans la population générale. Les maladies cardiovasculaires sont elles aussi plus fréquentes chez les bipolaires et cela peut être mis en relation avec le risque relativement plus grand chez ces patients de développer diabète et surpoids, de présenter un trouble anxieux ou de mal respecter les règles d'hygiène de vie (consommation d'alcool notamment). La comorbidité psychiatrique modifie l'expression et le cours évolutif du trouble bipolaire.
Mortalité
[modifier | modifier le code]Suicide
[modifier | modifier le code]Le trouble bipolaire est la pathologie psychiatrique associée au plus fort risque de décès par suicide. Le risque suicidaire est trente fois supérieur à celui de la population générale et 15 à 19 % des patients atteints de cette maladie « réussissent » leur suicide[151]. Les chiffres du taux de mort par suicide pourraient être surestimés, d'autres auteurs (Goodwin et Jamison en 2007) évoquent un chiffre très légèrement supérieur à 5 %, cette baisse constatée depuis les années 1990 pourrait être due à une meilleure sensibilisation des professionnels de santé, des progrès dans le diagnostic, l'emploi de thérapeutiques adaptés et à l'élargissement du spectre des troubles bipolaires[152]. Les chiffres concernant la cyclothymie ne sont pas connus. À cette mortalité par suicide, vient s'ajouter la mortalité liée à de nombreux autres facteurs : comorbidités somatiques, alcoolisme, mauvaise hygiène de vie, diabète, affections iatrogènes (effets secondaires des médicaments).
Addictions
[modifier | modifier le code]Les comorbidités addictives sont fréquentes chez les personnes souffrant de troubles bipolaires, elles aggravent le pronostic de la maladie et rendent plus difficile l'accompagnement thérapeutique. Le travail en binôme des équipes psychiatriques et addictologiques est alors un axe majeur à développer dans les parcours de soin[153].
Du fait des addictions diverses et des troubles du comportement pouvant entraîner des accidents, il semble qu'un individu bipolaire non traité ait en moyenne une espérance de vie inférieure de vingt ans à l'espérance de vie de la population générale. Des chercheurs ont également constaté que la plus grande partie des décès précoces est due à des affections médicales.
Autres facteurs
[modifier | modifier le code]Selon différentes études[154] :
« le trouble bipolaire peut mettre un stress sur le système immunitaire et l'axe hypothalamo-pituitaire, un système qui contrôle plusieurs processus de l'organisme. Il élève aussi l'activité du système nerveux sympathique responsable de la réponse de l'organisme au stress. »
Associations d'entraide
[modifier | modifier le code]En France
[modifier | modifier le code]- Dépressifs anonymes : cercles de paroles fondés sur la méthode en 12 étapes utilisée par les Alcooliques Anonymes
- Argos 2001 : association d'aide aux individus bipolaires et à leurs proches[128] ;
- Neptune : association d'entraide, d'information, de recherche et d'action sur les maladies psychiques[155] ;
- France-Dépression : association française contre la dépression et la maladie bipolaire[156];
- Bicycle : association d'aide aux familles d'enfants et d'adolescents ayant un trouble de l'humeur[157] ;
- L'UNAFAM: Union nationale de familles et amis de personnes malades et/ou handicapées psychiques vient en aide aux proches de patients atteints de maladies psychiques et notamment bipolaires[158].
En Suisse
[modifier | modifier le code]- Association ATB&D : association de personnes ayant un trouble de l'humeur, bipolaire ou dépressif[159].
Au Canada
[modifier | modifier le code]- Revivre.org : organisme venant en aide aux personnes atteintes de bipolarité et à leurs proches[160].
En Belgique
[modifier | modifier le code]- Le Funambule[161].
Société et culture
[modifier | modifier le code]Stigmatisation
[modifier | modifier le code]Il existe de grands problèmes de stigmatisation sociale, de stéréotypes et préjugés pour les individus diagnostiqués de trouble bipolaire[92]. Il est question d'auto-stigmatisation quand les personnes internalisent ces préjugés et messages négatifs qui peuvent être la cause d'auto-dévalorisation, d'une baisse de l'estime de soi et d'une anxiété face à leur vulnérabilité. Cette internalisation des stigmats s'ajoute aux préjugés et à l'incompréhension que peuvent renvoyer l'entourage et la société[162].
Par ailleurs, depuis que le terme de trouble bipolaire a remplacé celui de « maniaco-dépression » ou de « psychose maniaco-dépressive », l'image que le grand public a de la maladie a bien changé et est moins stigmatisante.
Depuis les années 2000, des personnalités publiques des milieux culturels (cinéma, musique, artistes…) ont commencé à parler de leur trouble bipolaire aux médias (Par exemple, Carrie Fisher, Catherine Zeta Jones ou Stephen Fry). Ces révélations ont eu une incidence positive sur la visibilité du trouble bipolaire et la stigmatisation associée à la maladie mentale. Il est également possible qu'elles aient entraîné d'autres patients et personnalités publiques à parler de leur maladie. Cette démarche a eu comme conséquence d'alléger les inhibitions des gens à parler de leur maladie, d'augmenter le support social qu'ils peuvent recevoir et de modifier la vision du grand public du trouble bipolaire[162]. Suite à la multiplication des auto-déclarations de personnalités atteintes de trouble bipolaire, certains sites de soutiens aux patients les ont référencés[163].
Journée mondiale de la bipolarité
[modifier | modifier le code]Depuis 2014, une journée mondiale est consacrée aux troubles bipolaires : c'est le [164],[165], date de naissance de Vincent Van Gogh[166]. Cette journée a été lancée par l'association Argos 2001. C'est notamment l'occasion d'informer le grand public et les proches des personnes touchées par les troubles[167].
Troubles bipolaires et créativité
[modifier | modifier le code]La maladie bipolaire et la créativité ont des liens très proches. À titre d'exemple, Karin et Hagop Akiskal ont mené en 1992[168] une étude sur vingt écrivains, poètes, peintres et sculpteurs européens. Deux tiers d'entre eux étaient cyclothymiques ou traversaient des phases d'hypomanie, et la moitié avait eu au moins une dépression grave. Des études américaines[Lesquelles ?] ont également montré que le suicide fait plus de victimes chez les scientifiques, artistes et autres personnalités que dans la population moyenne[168]. Les évènements de la vie sont très importants dans le développement des troubles bipolaires. Il est avéré que l'existence des créateurs est souvent mouvementée, rythmée par des souffrances notamment dans l'enfance, des voyages et l'instabilité[168]. Beaucoup ont eu des parents manifestant des troubles de l'humeur et connu la dépendance des drogues. Nombre d'artistes et de personnages célèbres ont marqué l'histoire non seulement par leur génie créateur mais aussi par l'expression parallèle d'une marginalité psychique parfois déroutante, et souvent dramatique, les conduisant parfois vers le suicide. Ainsi, nombre d'artistes, de savants, de chefs d'entreprise ou d'hommes politiques présentent des troubles de l'humeur plus ou moins importants[168].
La pensée, lors des épisodes maniaques ou hypomaniaques, s'exprime par des associations d'idées, parfois fortuites et dissolues mais souvent originales, certes peu adaptées aux normes d'un travail social mais convenant à la création[169]. Cependant, si la richesse des images mentales peut paraitre féconde pour un travail créatif, l'incapacité à organiser la pensée pourrait rendre le plus souvent inopérante et stérile la phase maniaque sur le plan artistique.
Diagnostic différentiel et commorbidité
[modifier | modifier le code]Des recherches ont révélé qu'environ 1 personne sur 6 (17,11%) diagnostiquée avec un trouble bipolaire présentait également un diagnostic de trouble déficitaire de l'attention avec hyperactivité (TDAH). Ces résultats indiquent une co-occurrence significative entre ces deux troubles[170]
Références culturelles
[modifier | modifier le code]Autobiographie
[modifier | modifier le code]- Kay Redfield Jamison, psychologue et professeure à la Johns Hopkins School of Medicine, parle du trouble bipolaire dans son autobiographie intitulée An Unquiet Mind (1995)[171],[172],[173]. Dans son ouvrage, Touched with Fire (1993), elle se penche sur une connexion entre le trouble bipolaire et la création artistique[174].
Au cinéma
[modifier | modifier le code]De nombreux films ont exposé des personnages au caractère parfois similaire au diagnostic du trouble bipolaire et ont été sujets de discussions parmi les psychiatres et cinéphiles. Certains films anciens (notamment avant 2000) évoquent le terme de psychose maniaco-dépressive, dorénavant considérée comme impropre.
- Un exemple notable inclut le film Mr. Jones (1993), dans lequel Mr. Jones (joué par Richard Gere) alterne épisodes de manie et phases dépressives, passant ainsi son temps dans un hôpital psychiatrique[175].
- Dans Mosquito Coast (1986), Allie Fox (joué par Harrison Ford) expose entre autres certains traits de mégalomanie et de paranoïa[176].
- Dans le film Ma vie en cinémascope, Pascale Bussières montre des épisodes de dépression majeure et de psychose. Elle remplit les critères diagnostiques du trouble bipolaire.
- Dans le film The Informant!, le personnage principal, Mark Whitacre, travaillant comme informateur pour le FBI, s'avère finalement être bipolaire.
- Dans le film L'Extravagant Mr. Deeds, le personnage joué par Gary Cooper est soupçonné d'être atteint de psychose maniaco-dépressive lors d'un procès.
- Le thème principal du film Happiness Therapy est la bipolarité du héros.
- Dans le film Espagnol Fou de toi, L'actrice principale Susana Abaitua incarne le personnage de la fille Carla, qui est bipolaire.
Télévision
[modifier | modifier le code]- Dans la série de télévision australienne intitulée Stingers, le détective Luke Harris (joué par Gary Sweet) souffre de trouble bipolaire et sa paranoïa interfère dans son travail. Pour se mettre dans la peau du personnage, Sweet rend visite à un psychiatre expert en maladies maniaco-dépressives. Il explique qu'il a quitté la session convaincu de souffrir de cette maladie.
- Dans la série américaine Homeland, c'est le personnage principal Carrie Mathison interprété par Claire Danes qui est atteint de trouble bipolaire. La maladie est traitée comme élément essentiel dans la conduite du récit et sa dramatisation.
- Dans l'épisode 10 de la saison 2 de la série Dr House, Problèmes de communication, un patient est atteint de trouble bipolaire.
- Dans la série Six Feet Under, le personnage de Billy Chenowith est bipolaire et fréquemment sujet à des troubles psychiques et à un comportement excessif.
- Dans la série Urgences (E.R.), la mère d'Abby Lochart, Maggie (interprétée par Sally Field), est bipolaire et fait de nombreuses apparitions dans les différents stades de la maladie.
- Dans l'épisode 15 de la saison 2 de la série En analyse, Paul Weston évoque la bipolarité de sa défunte mère et l'impact que cela a pu avoir sur la relation de ses parents jusqu'à leur séparation.
- Dans la série britannique Takin' Over the Asylum, les héros sont atteints de diverses maladies psychiques, dont l'un (Campbell) de maniaco-dépression.
- Dans la série américaine 90210 Beverly Hills : Nouvelle Génération, le personnage d'Erin Silver (interprétée par Jessica Stroup) est atteinte de trouble bipolaire lors de la saison 1. Elle tente de se suicider.
- Dans la série télévisée Shameless (ainsi que dans l'adaptation américaine), la mère des six enfants Monica Gallagher, et son fils Ian Gallagher, sont atteints de trouble bipolaire ; le personnage féminin tente de se suicider.
- Dans la série américaine Black Box Catherine Banks, une célèbre neurologue à qui tout semble réussir, se bat en secret contre une maladie mentale : elle est bipolaire, comme l'était sa mère. Régulièrement, lorsqu'elle ne prend pas ses médicaments, elle est traversée de fulgurance, mais peut aussi se transformer en prédatrice à l'appétit sexuel vorace, ou mettre sa vie gravement en danger.
- Dans le feuilleton Les Feux de l'amour, Sharon Collins est diagnostiquée bipolaire dès les épisodes de fin d'année 2012 aux États-Unis (fin 2015 en France sur TF1).
- Dans la série américaine Empire, le personnage d'Andre Lyon (interprété par Trai Byers) est atteint de trouble bipolaires.
- Dans la série américaine Cold Case : Affaires classées, dans l'épisode 5 de la saison 3, les enquêteurs doivent résoudre le meurtre d'une femme atteinte de trouble bipolaire internée dans un hôpital psychiatrique en 1954.
- Dans la série New York, unité spéciale, dans l'épisode 3 de la saison 10, on découvre que la mère et l'une des filles de l'inspecteur Elliot Stabler sont atteintes de troubles bipolaires.
- Dans la série norvégienne Skam, le personnage d'Even, qui apparaît dans la saison 3, est atteint de troubles bipolaires. De même, le personnage d'Eliott dans Skam France / Skam Belgique.
- Dans la série Degrassi, nouvelle génération, le personnage d'Eli Goldsworthy (interpreté par Munro Chambers) est bipolaire.
- Dans la série marocaine L'Autre Visage le personnage de Sanaa (joué par Fatima Ezzahra Jaouahri) est atteint de troubles bipolaires.
- Dans la série américaine Grey's Anatomy (saison 16), le personnage Dr Andrew DeLuca est soupçonné par ses collègues d'être bipolaire, comme son père.
- Dans la série Plus belle la vie, les personnages de Céline Frémont et Delphine Bommel sont bipolaires.
- Les Intranquilles, film autour d'un personnage bipolaire, inspiré par le récit autobiographique L'Intranquille, de Gérard Garouste[177].
En musique
[modifier | modifier le code]- Dans son album Graceland, écrit après son divorce de l'actrice bipolaire Carrie Fisher, le chanteur américain Paul Simon lui consacre au moins une chanson Crazy Love vol. II.
- Le chanteur brésilien Seu Jorge signe la chanson Ela E Bipolar, extrait de l'album Musicas Para Churrasco vol. 2.
- Le rappeur belge Baloji signe la chanson Bipolaire - les Noirs extrait de l'album 137 avenue Kaniama.
- La chanson Lithium du groupe Evanescence a pour sujet le trouble bipolaire.
- La chanson Bipolaire d'Alexandre Poulin a pour sujet les phases maniaques et dépressives d'un bipolaire[178].
Notes et références
[modifier | modifier le code]- « Hippocrate : Aphorismes (bilingue) », sur remacle.org (consulté le ) : « Si la crainte ou la tristesse persévère longtemps, cela tient à la mélancolie. ».
- « Hippocrate : Sixième livre des épidémies. (bilingue) », sur remacle.org (consulté le ) : « Les mélancoliques deviennent d'ordinaire épileptiques, et les épileptiques mélancoliques ; de ces deux états, ce qui détermine l'un de préférence, c'est la direction que prend la maladie : si elle se porte sur le corps, épilepsie ; si sur l'intelligence, mélancolie. ».
- Marc-Louis Bourgeois, Les troubles bipolaires, Cachan (14, rue de Provigny 94236), Lavoisier, , 620 p. (ISBN 978-2-257-70565-5, lire en ligne), p. 3.
- « Quels sont les différents types de bipolarité ? », sur www.inicea.fr (consulté le ).
- Marc-Louis Bourgeois, Les troubles bipolaires, Cachan (14, rue de Provigny 94236), Lavoisier, , 620 p. (ISBN 978-2-257-70565-5, lire en ligne), p. 4-7.
- Maurice Bazot, « Psychose maniaco-dépressive (histoire du concept) »
 , sur Encyclopædia Universalis (consulté le ).
, sur Encyclopædia Universalis (consulté le ). - Michèle Assante et Odile Plaisant, La nouvelle psychiatrie : Cyclothymie, dépendance, dépression, DSM III-R, obsessions, paranoïa, phobie, troubles de la personnalité, etc., Retz, , 138 p. (ISBN 978-2-7256-6019-6, lire en ligne), p. 23.
- (en) Jon McClellan, Robert Kowatch et Robert L. Findling, « Practice Parameter for the Assessment and Treatment of Children and Adolescents With Bipolar Disorder », Journal of the American Academy of Child & Adolescent Psychiatry, vol. 46, no 1, , p. 107–125 (DOI 10.1097/01.chi.0000242240.69678.c4, lire en ligne, consulté le ).
- Vassilis Kapsambelis, « Les troubles de l'humeur et la psychanalyse », Le Journal des psychologues, vol. 273, no 10, , p. 32 (ISSN 0752-501X et 2118-3015, DOI 10.3917/jdp.273.0032, lire en ligne, consulté le ).
- Mikkel Borch-Jacobsen, « De la psychose maniacodépressive au trouble bipolaire », Les Grands Dossiers des Sciences Humaines, vol. 28, no 9, , p. 17 (ISSN 1777-375X, DOI 10.3917/gdsh.028.0017, lire en ligne
 , consulté le ).
, consulté le ). - Collectif, « Le « bipolaire » et la psychanalyse », Figures de la psychanalyse, Érès, vol. 2, no 26, (lire en ligne).
- Élisabeth Roudinesco et Michel Plon, Dictionnaire de la psychanalyse, Fayard, (ISBN 978-2-213-72527-7), « Psychose maniaco-dépressive », p. 1259.
- Chantal Henry et Christian Gay, « Maladie maniaco-dépressive ou troubles bipolaires » [PDF], (consulté le ).
- Marc-Louis Bourgeois, Les troubles bipolaires, Cachan, Lavoisier, , 620 p. (ISBN 978-2-257-70565-5, lire en ligne), p. 17.
- John W. Barnhill, Marc-Antoine Crocq et Alexis Boehrer, DSM-5 - Cas cliniques, Elsevier Masson, , 360 p. (ISBN 978-2-294-75462-3, lire en ligne), p. 33.
- Christian Gay et Marianne Colombani, Manuel de psychoéducation : Troubles bipolaires, Dunod, , 288 p. (ISBN 978-2-10-059413-9, lire en ligne), p. 31.
- (en) Merikangas KR, Jin R, He JP, Kessler RC, Zarkov Z et al., « Prevalence and correlates of bipolar spectrum disorder in the world mental health survey initiative », Arch Gen Psychiatry, vol. 68, no 3, , p. 241-51. (PMID 21383262, PMCID PMC3486639, DOI 10.1001/archgenpsychiatry.2011.12, lire en ligne [html]).
- Cette distinction entre les formes « unipolaires » et « bipolaires » de la maniaco-dépression a été proposée par Léonhard depuis 1957, conceptualisée par Kleist et validée par Angst en 1966.
- Marc-Louis Bourgeois, Les troubles bipolaires, Cachan (14, rue de Provigny 94236), Lavoisier, , 620 p. (ISBN 978-2-257-70565-5, lire en ligne), « 8. Hypomanie ».
- Association américaine de psychiatrie, Manuel diagnostique et statistique des troubles mentaux (DSM-IV).
- Marc-Louis Bourgeois, Les troubles bipolaires, Cachan (14, rue de Provigny 94236), Lavoisier, , 620 p. (ISBN 978-2-257-70565-5, lire en ligne), « 6. Etats mixtes : de la dépression mixte à la manie dysphorique ».
- « Trouble bipolaire », sur quebec.ca (consulté le ).
- (en) « What are the symptoms of bipolar disorder? », NIMH, (consulté le ).
- Cécile Thibert, « Troubles bipolaires : l’hérédité en cause », sur Le Figaro Santé, (consulté le ).
- « Bipolar disorder », sur nami.org (consulté le ).
- (en) G. Signorini, A. Pastore, C. Ferrari et J. Dagani, « Age of onset of bipolar disorders: A systematic review and meta-analysis », European Psychiatry, vol. 33, , S56 (ISSN 0924-9338, DOI 10.1016/j.eurpsy.2016.01.935).
- « Qu'est ce que le trouble bipolaire ? », sur franceinter.fr (consulté le ).
- « Le trouble bipolaire : Symptômes », sur CAMH (consulté le ).
- Association américaine de psychiatrie 2000a, p. 412.
- Association américaine de psychiatrie 2000a, p. 349.
- Diagnostic and statistical manual of mental disorders: DSM-IV, (ISBN 978-0-89042-061-4 et 978-0-89042-062-1).
- « Troubles bipolaires de types 1 et 2 : symptômes, critères diagnostiques (DSM-5) », sur Psychomédia, (consulté le ).
- François Chevrier, Les troubles bipolaires, (lire en ligne), chap. 27 (« La période intercritique : une phase d’euthymie ? »), p. 199.
- (en) Michael Bauer, Tasha Glenn, Paul Grof, Rita Schmid, Andrea Pfennig et Peter C. Whybrow, « Subsyndromal Mood Symptoms: A Useful Concept for Maintenance Studies of Bipolar Disorder? », Psychopathology, vol. 43, no 1, , p. 1–7 (ISSN 0254-4962 et 1423-033X, DOI 10.1159/000255957, lire en ligne, consulté le ).
- J.-M. Azorin, « Trouble bipolaire : la pathologie intercritique », L’Encéphale, (ISSN 0013-7006, DOI 10.1016/S0013-7006(12)70091-X) :
« Les études modernes ont rapporté des taux de prévalence entre 50 et 68% pour ces symptômes qui font référence à des manifestations subsyndromales présentes entre les épisodes thymiques mais qui ne remplissent pas les critères requis pour la définition des épisodes. Ces manifestations comprennent les symptômes résiduels, les prodromes, les comorbidités psychiatriques liées à l’axe I, les effets secondaires des traitements, les caractéristiques tempéramentales, et les troubles de la personnalité comorbides. »
- (en) Tidemalm D, Haglund A, Karanti A, Landén M, Runeson B, « Attempted suicide in bipolar disorder: risk factors in a cohort of 6 086 patients », PLoS One, vol. 9, no 4, , e94097. (PMID 24705630, PMCID PMC3976403, DOI 10.1371/journal.pone.0094097, lire en ligne [html], consulté le ).
- (en) Brisa Solé, Esther Jiménez, Carla Torrent et Maria Reinares, « Cognitive Impairment in Bipolar Disorder: Treatment and Prevention Strategies », International Journal of Neuropsychopharmacology, vol. 20, no 8, , p. 670–680 (ISSN 1461-1457, PMID 28498954, PMCID 5570032, DOI 10.1093/ijnp/pyx032, lire en ligne, consulté le )
- (en) Matthew M. Kurtz et Raphael T. Gerraty, « A Meta-analytic Investigation of Neurocognitive Deficits in Bipolar Illness: Profile and Effects of Clinical State », Neuropsychology, vol. 23, no 5, , p. 551–562 (ISSN 0894-4105, PMID 19702409, PMCID 2804472, DOI 10.1037/a0016277, lire en ligne, consulté le )
- Site HAL "Clinique des phases prémorbides et promorbides des troubles du spectre bipolaire : étude rétrospective à propos de 50 cas", consulté le 13 août 2019
- Marc-Louis Bourgeois, Les troubles bipolaires, Cachan (14, rue de Provigny 94236), Lavoisier, , 620 p. (ISBN 978-2-257-70565-5, lire en ligne), p. 150-152
- Christine Mirabel-Sarron, Isabelle Leygnac-Solignac, Les troubles bipolaires : de la cyclothymie au syndrome maniaco-dépressif - Comprendre, traiter, prévenir les rechutes, Dunod, 2009.
- François Ferrero et Jean-Michel Aubry, Traitements psychologiques des troubles bipolaires, Elsevier Masson, 2009.
- F. Slama, « Épidémiologie des troubles bipolaires de l’humeur », La Revue du Praticien, vol. 55, , p. 481-5.
- Marc Masson, Les troubles bipolaires, Presses universitaires de France, coll. « Que sais-je ? n° 4040 », (ISBN 978-2-13-080821-3, lire en ligne)
- « Syntonie ou hypersyntonie », sur passeportsante.net, (consulté le ).
- (en) Santosa et al. « Enhanced creativity in bipolar disorder patients: A controlled study » J Affect Disord. ; .
- (en) Rihmer et al. « Creativity and mental illness » Psychiatr Hung. 2006;21(4):288-94. .
- (en) Nowakowska et al. « Temperamental commonalities and differences in euthymic mood disorder patients, creative controls, and healthy controls ». J Affect Disord. 2005 Mar;85(1-2):207-15. .
- (en) O’Dowd A. « NICE issues new guidance to improve the treatment of bipolar disorder » BMJ 2006;333(7561):220.
- « Fibromyalgie ou Bipolaire : Maladies parallèles ? », Le Bipolaire, (lire en ligne, consulté le ).
- Fiche Mémo, Patient avec un trouble bipolaire: repérage et prise en charge initiale en premier recours, juin 2015, Haute Autorité de Santé. https://www.has-sante.fr/upload/docs/application/pdf/2015-10/fiche_memo_trouble_bipolaire_vd.pdf
- Florence Paracuellos et Victor Dhollande, « Le journal de 8h », 1min33-3min23, sur France inter, (consulté le )
- « Évolution du trouble bipolaire ». F. BELLIVIER. L'Encéphale, 2006 ; 32 : 506-11, cahier 2.
- (en) « Rapid Cycling and Mixed States as "Waves" », sur Psycheducation, (consulté le ).
- (en) « Bipolar Disorder Health Center », sur webmd.com (consulté le ).
- (en) Deborah Brauser, « Antidepressant Use Okay in Rapid-Cycling Bipolar Disorder? », sur Medscape.com, (consulté le ).
- (en) « Bipolar Disorder »(Archive.org • Wikiwix • Archive.is • Google • Que faire ?), sur nimh.nih.gov (consulté le ).
- Pierre Schulz et Norman Sartorius, Traitements des troubles psychiatriques selon le DSM-5 et la CIM-10, Bruxelles/Paris, De Boeck Superieur, , 1395 p. (ISBN 978-2-8073-0306-5, lire en ligne), p. 284
- Classification internationale des maladies (CIM 10).
- Jean-Michel Aubry et François Ferrero, Traitements psychologiques des troubles bipolaires, Elsevier Masson, , 304 p. (ISBN 978-2-294-09740-9, lire en ligne)
- Pierre Schulz et Norman Sartorius, Traitements des troubles psychiatriques selon le DSM-5 et la CIM-10, Bruxelles/Paris, De Boeck Superieur, , 1395 p. (ISBN 978-2-8073-0306-5, lire en ligne), p. 282-283
- Dr Laurence Jeunieaux (psychiatre, hôpital Vincent Van Gogh, Belgique) Le trouble bipolaire : Le connaître pour mieux le reconnaître, .
- (en) Lichtenstein P, Yip BH, Björk C et al. « Common genetic determinants of schizophrenia and bipolar disorder in Swedish nuclear families : a population-based study » Lancet 2009;373:234-239.
- (en) Owen MJ, Craddock N. « Diagnosis of functional psychoses : time to face the future » Lancet 2009, 373:190-191.
- (en) Craddock N, Owen MJ. « The Kraepelinian dichotomy - going, going… But still not gone » The British Journal of Psychiatry 2010, DOI 10.1192/bjp.bp.109.073429.
- John-Albert Meynard, « Le continuum schizophrénie-troubles bipolaires et le trouble schizo-affectif », L'information psychiatrique, , p. 891-6 (lire en ligne
 )
) - Zinzin Zine, « Comment la réponse humaine au stress permet d'écarter la notion de "trouble bipolaire" », sur Zinzin Zine (consulté le ).
- (en) Jones I, Kent L, Craddock N. « Genetics of affective disorders » In: McGuffin P, Owen M, Gottesman II, eds. Psychiatric genetics and genomics. Oxford : Oxford University Press, 2002 : 211-45.
- C. Gay « Les troubles bipolaires et autres troubles de l’humeur » L’Encéphale 2008 ;34(S4):130-7.
- (en) Szczepankiewicz A. Evidence for single nucleotide polymorphisms and their association with bipolar disorder, Neuropsychiatr Dis Treat, 2013;9:1573–1582.
- (en) Lichtenstein P, Yip BH, Björk C et al. « Common genetic determinants of schizophrenia and bipolar disorder in Swedish nuclear families: a population-based study » Lancet 2009;373:234-239.
- (en) Owen MJ, Craddock N. « Diagnosis of functional psychoses: time to face the future » Lancet 2009,373:190-1.
- « La taille de l'hippocampe : Nouvelle cause du trouble bipolaire ? - Le Bipolaire », sur lebipolaire.com (consulté le ).
- (en) Neil P. Mills, Melissa P. DelBello, Caleb M. Adler, et Stephen M. Strakowski. « MRI Analysis of Cerebellar Vermal Abnormalities in Bipolar Disorder » Am J Psychiatry 2005;162:1530-3.
- (en) Tobias A. Rowland et Steven Marwaha, « Epidemiology and risk factors for bipolar disorder », Therapeutic Advances in Psychopharmacology, vol. 8, no 9, , p. 251–269 (ISSN 2045-1253 et 2045-1261, PMID 30181867, PMCID PMC6116765, DOI 10.1177/2045125318769235, lire en ligne, consulté le )
- Nil Kaymaz, Lydia Krabbendam, Ron de Graaf et Willem Nolen, « Evidence that the urban environment specifically impacts on the psychotic but not the affective dimension of bipolar disorder », Social Psychiatry and Psychiatric Epidemiology, vol. 41, no 9, , p. 679–685 (ISSN 0933-7954, PMID 16819565, DOI 10.1007/s00127-006-0086-7, lire en ligne, consulté le )
- « Troubles bipolaires : la viande transformée peut déclencher la phase maniaque », www.pourquoidocteur.fr, 2018-19-07 (lire en ligne, consulté le ).
- Monica Ramirez Basco, Le trouble bipolaire - Manuel d’exercices pour une meilleure qualité de vie, Socrate Éditions Promarex 2008.
- (en) Wehr TA, Sachs DA, Rosenthal NE. « Sleep réduction as a final commun pathway in the genesis of mania » Am J Psychiatry 1987;144:210-4.
- (en) Jauhar P, Weller MPL. « Psyhiatric morbidity and time zone changes : a study of patients from Heathrow Airport » Br J Psychiatry 1982;140:231-5.
- (en) Malkoff-Schwartz S, Frank E, Anderson B. et al. « Stressful life events and social rythm disruption in the onset of manic and depressive bipolar episodes : a preliminary investigation » Arch Gen Psychiatry 1998;55:702-7.
- (en) TA. Wehr « Improvement of depression and triggering of mania by sleep deprivation » JAMA 1992;267(4):548-51.
- (en) Marisa N. Spann, Keely Cheslack-Postava et Alan S. Brown, « The association of serologically documented maternal thyroid conditions during pregnancy with bipolar disorder in offspring », Bipolar Disorders, (ISSN 1399-5618, PMID 31758834, DOI 10.1111/bdi.12879, lire en ligne, consulté le )
- (en) Sarah E. Canetta, Yuanyuan Bao, Mary Dawn T. Co et Francis A. Ennis, « Serological Documentation of Maternal Influenza Exposure and Bipolar Disorder in Adult Offspring », The American journal of psychiatry, vol. 171, no 5, , p. 557–563 (ISSN 0002-953X, PMID 24480930, PMCID 4025955, DOI 10.1176/appi.ajp.2013.13070943, lire en ligne, consulté le )
- (en) Raveen Parboosing, Yuanyuan Bao, Ling Shen et Catherine A. Schaefer, « Gestational influenza and bipolar disorder in adult offspring », JAMA psychiatry, vol. 70, no 7, , p. 677–685 (ISSN 2168-6238, PMID 23699867, DOI 10.1001/jamapsychiatry.2013.896, lire en ligne, consulté le ) :
« Maternal influenza may be a risk factor for BD. Although replication is required, the findings suggest that prevention of maternal influenza during pregnancy may reduce the risk of BD. »
- (en) Ciro Marangoni, Mariely Hernandez et Gianni L. Faedda, « The role of environmental exposures as risk factors for bipolar disorder: A systematic review of longitudinal studies », Journal of Affective Disorders, vol. 193, , p. 165–174 (ISSN 0165-0327, DOI 10.1016/j.jad.2015.12.055, lire en ligne, consulté le ) :
« Prenatal exposure to infections increases the risk of BD, but also of several other neuropsychiatric disorders including schizophrenia, autism and mental retardation. The exposure to influenza seems to be specific for psychotic bipolar I disorder, consistent with previous identified associations between exposure to prenatal influenza and schizophrenia. Interestingly, maternal exposure to influenza during the 2nd or 3rd trimesters increased the risk for MDD but not BD. »
- (en) Tobias A. Rowland et Steven Marwaha, « Epidemiology and risk factors for bipolar disorder », Therapeutic Advances in Psychopharmacology, vol. 8, no 9, , p. 251–269 (ISSN 2045-1253, PMID 30181867, PMCID PMC6116765, DOI 10.1177/2045125318769235, lire en ligne, consulté le ) :
« However, there is stronger evidence for an association between bipolar and seropositivity for T. gondii infection, demonstrated in two recent meta-analyses.15,16 The first included 11 studies and demonstrated overall increased odds of having bipolar in those with immunoglobulin G (IgG) to T. gondii, with an odds ratio of 1.52 (95% confidence interval 1.06–2.18).15 A second meta-analysis of eight studies also found a significant association between bipolar and T. gondii seropositivity, with an odds ratio of 1.26 (95% confidence interval 1.08–1.47).16 However, the included studies were not prospective and it remains uncertain when T. gondii exposure occurred. »
- Sutterland, AL, Fond, G, Kuin, A. Beyond the association. Toxoplasma gondii in schizophrenia, bipolar disorder, and addiction: systematic review and meta-analysis. Acta Psychiatr Scand 2015; 132: 161–179.
- De Barros, JL, Barbosa, IG, Salem, H. Is there any association between Toxoplasma gondii infection and bipolar disorder? A systematic review and meta-analysis. J Affect Disord 2017; 209: 59–65.
- (en) Gibbs M et Winsper C, « Cannabis Use and Mania Symptoms: A Systematic Review and Meta-Analysis », sur Journal of affective disorders, (PMID 25285897, consulté le ).
- (en) Steven Marwaha, Catherine Winsper, Paul Bebbington et Daniel Smith, « Cannabis Use and Hypomania in Young People: A Prospective Analysis », Schizophrenia Bulletin, vol. 44, no 6, , p. 1267–1274 (ISSN 0586-7614, DOI 10.1093/schbul/sbx158, lire en ligne, consulté le )
- (en) « Stigma and Bipolar Disorder », NIMH, (consulté le ).
- Sébastien Muller, Comprendre le handicap psychique, éléments théoriques et analyses de cas, Éditions Champ Social, 2011
- « COMMISSION DE LA TRANSPARENCE », (consulté le ) [PDF].
- « Avis de commission 2004 » (consulté le ) [PDF].
- « 8 juin 2011 » [PDF] (consulté le ).
- Martine Perez, « Troubles bipolaires : le lithium reste le traitement de base »(Archive.org • Wikiwix • Archive.is • Google • Que faire ?), sur Le Figaro, .
- Charles Siegfried Peretti et Florian Ferreri, La cognition dans le trouble bipolaire, John Libbey Eurotext, , 114 p. (ISBN 978-2-7420-0640-3, lire en ligne), p. 91-92
- Duff Wilson, « AstraZeneca Pays Millions to Settle Seroquel Cases », New York Times, (lire en ligne, consulté le )
- (en) Matthew Perrone, « Questions loom over drug given to sleepless vets », Associate Press, (lire en ligne, consulté le )
- (en) Ann Knef, « Seroquel suit claims 'so much' is poured into marketing and away from research », The Madison St. Clair Record, (lire en ligne)
- (en) Phil Milford, « AstraZeneca May Link Seroquel, Diabetes, Doctor Says », Bloomberg.com, Bloomberg L.P., (lire en ligne)
- (en) « AstraZeneca wins bellwether Seroquel case », (consulté le ).
- (en) « AstraZeneca pays out million dollar damages », The Local, (lire en ligne)
- Quintin, 2005
- Limousin, 2006
- (en) « Antidepressants » [PDF], (consulté le ).
- (en) Coryell W, Solomon D, Turvey C, Keller M, Leon AC, Endicott J, Schettler P, Judd L, Mueller T., « The long-term course of rapid-cycling bipolar disorder » (consulté le ).
- (en) « Antidepressants in bipolar depression: The clinical debate ».
- (en) O’Dowd A. « NICE issues new guidance to improve the treatment of bipolar disorder » BMJ 29 juillet 2006;333(7561):220.
- (en) « SAGE Journals : Your gateway to world-class research journals », sur SAGE Journals (consulté le ).
- http://www.nimh.nih.gov/trials/practical/step-bd/index.shtml
- « Lithium, Valproate, Olanzapine et Quétiapine comme traitement des troubles bipolaires - Le Bipolaire », sur lebipolaire.com (consulté le ).
- « Le Lithium, efficacité », sur cairn.fr.
- « Trouble bipolaire : l'efficacité à long terme du lithium et des antipsychotiques comparée », sur Psychomédia (consulté le ).
- (en) Terence A. Ketter, Advances in Treatment of Bipolar Disorder, American Psychiatric Pub, , 280 p. (ISBN 978-1-58562-666-3, lire en ligne), p. 81
- (en) Giulio Perugi, Pierpaolo Medda, Cristina Toni et Michela Giorgi Mariani, « The Role of Electroconvulsive Therapy (ECT) in Bipolar Disorder: Effectiveness in 522 Patients with Bipolar Depression, Mixed-state, Mania and Catatonic Features », Current Neuropharmacology, vol. 15, no 3, , p. 359–371 (ISSN 1570-159X, PMID 28503107, PMCID PMCPMC5405614, DOI 10.2174/1570159X14666161017233642, lire en ligne, consulté le ) : « ECT resulted to be an effective and safe treatment for all the phases of severe and drug-resistant BD. Positive response was observed in approximately two-thirds of the cases and in 80% of the catatonic patients. The duration of the current episode was the major predictor of nonresponse. The risk of ECT-induced mania is virtually absent and mood destabilization very unlikely. Our results clearly indicate that current algorithms for the treatment of depressive, mixed, manic and catatonic states should be modified and, at least for the most severe patients, ECT should not be considered as a “last resort”. »
- Marc-Louis Bourgeois, Les troubles bipolaires, Cachan (14, rue de Provigny 94236), Lavoisier, , 620 p. (ISBN 978-2-257-70565-5, lire en ligne), p. 477-481
- Pedro Valente, « Les effets mnésiques de l'électroconvulsivothérapie : nature, facteurs aggravants, mécanismes supposés, options thérapeutiques », L'information psychiatrique, vol. 82, no 5, , p. 415-420 (ISSN 0020-0204 et 1952-4056, DOI 10.3917/inpsy.8205.0415, lire en ligne, consulté le )
- « Chapitre IV. Comment soigne-t-on les troubles bipolaires ? », dans : Marc Masson, Les troubles bipolaires. Paris, Presses universitaires de France, coll. « Que sais-je ? », 2018, p. 86-96.
- « Électroconvulsivothérapie ou sismothérapie ou électrochocs : notre enquête », sur forumpsy.net (consulté le ).
- « Antidépresseurs et virages de l'humeur - les chiffres », sur forumpsy.net (consulté le ).
- Place des mesures psychoéducatives dans la prise en charge des troubles bipolaires C. Gay, H. Cuche - L’encéphale - vol. 32 - no 4 - C2 - août 2006.
- Environnement social et rythmes sociaux, C. Gay, L’Encéphale, Volume 35, numéro S2, janvier 2009
- Marc Masson, Les troubles bipolaires, Presses universitaires de France, coll. « Que sais-je ?, n° 4040 », (ISBN 978-2-13-080821-3, lire en ligne), p. 69
- Ouvrage collectif, dir. Marion Leboyer, Troubles bipolaires : pratiques, recherches et perspectives, John Libbey Eurotext, 2005 (ISBN 978-2-7420-0508-6)
- J. Thuile, C. Even, J.D. Guelfi, Traitement pharmacologique des dépressions bipolaires, 2006 [lire en ligne]
- « Argos 2001 », http://www.argos2001.fr/, (lire en ligne, consulté le )
- HAS, « La prise en charge d’un trouble bipolaire Vivre avec un trouble bipolaire », Guide affection longue durée, , p. 3-4 et 6. (lire en ligne)
- « Vivre avec un trouble bipolaire », sur ameli.fr (consulté le ).
- « Scandale de la Dépakine : mise en examen du groupe pharmaceutique Sanofi », Le Monde.fr, (lire en ligne, consulté le )
- Dr Christian Gay, Vivre avec un maniaco-dépressif, Paris, Plurier, , 209 p. (ISBN 978-2-8185-0511-3), page 13
- Dr Christian Gay, Vivre avec un maniaco-dépressif, Paris, Plurier, , 209 p. (ISBN 978-2-8185-0511-3), page 146 et 147
- Netgen, « Psychoéducation des proches de patients bipolaires : impact sur les patients. Rationnel, développements et perspectives », sur Revue Médicale Suisse (consulté le ).
- (en) Merikangas KR et al. « Lifetime and 12-Month Prevalence of Bipolar Spectrum Disorder in the National Comorbidity Survey Replication ». Archives of General Psychiatry. May 2007; 64.
- (en) Moreno C, Laje G, Blanco C, Jiang H, Schmidt AB, Olfson M, National trends in the outpatient diagnosis and treatment of bipolar disorder in youth, Arch Gen Psychiatry, 2007;64:1032-1039.
- (en) Zimmerman M, Ruggero CJ, Chelminski I, Young D, Is bipolar disorder overdiagnosed?, J Clin Psychiatry, 2008:e1-e6;pii:ej07m03888.
- M de Zélicourt et al., « Les troubles bipolaires en France », L’Encéphale, vol. XXIX, 248-53, p. 248-53
- Christine Mirabel-Sarron, Isabelle Leygnac-Solignac, Les troubles bipolaires : de la cyclotymie au syndrome maniaco-dépressif, Dunod, 2009 (ISBN 978-2-1005-1915-6)
- (en) Anthony James et Scott Peter, « Manic-depressive psychosis in childhood », J Child Psychol Psychiatry, vol. 1, , p. 53–72 (DOI 10.1111/j.1469-7610.1960.tb01979.x).
- (en) Leibenluft E, Rich BA, « Pediatric bipolar disorder », Annu Rev Clin Psychol, vol. 4, , p. 163–187 (PMID 17716034, DOI 10.1146/annurev.clinpsy.4.022007.141216).
- Élie Hantouche, Barbara Houyvet, Caline Majdalani, Cyclothymie, trouble bipolaires des enfants et adolescents au quotidien, Paris, Josette Lyon, , 2e éd., 278 p. (ISBN 978-2-84319-282-1 et 2-84319-282-X, OCLC 829977382).
- (en) Depp CA, Jeste DV, « Bipolar disorder in older adults: a critical review », Bipolar Disord, vol. 6, no 5, , p. 343–367 (PMID 15383127, DOI 10.1111/j.1399-5618.2004.00139.x).
- (en) Trinh NH, Forester B, « Bipolar Disorder in the Elderly: Differential Diagnosis and Treatment », Psychiatric Times, vol. 24, no 14, (lire en ligne).
- (Colom et al. 2006)
- Henry, 2003 ; Perlis 2005
- (Rouillon, 1997)
- Mc Elroy et al. 2005
- (Colom, 2006)
- Shiavone et al. (2004)
- Sami-Paul Tawl, Le miroir de Janus, p. 75
- Thierry Haustgen, Idées reçues sur les troubles bipolaires, Le cavalier bleu, , 248 p. (ISBN 979-10-318-0360-9), Chapitre « Les bipolaires font plus de tentatives de suicide que les autres malades mentaux. » "Eli Robins et Samuel Guze, à l’origine des classifications actuelles, reposant sur des critères diagnostiques précis, ont, les premiers, avancé le chiffre de 15 %, en se fondant sur une synthèse de 14 études du suivi de patients pendant des années. Il a été repris en 1990 par leurs collègues, auteurs de la première édition du manuel de référence sur les troubles bipolaires aux États-Unis, Frederick Goodwin et Kay Redfield Jamison. C’est aussi le pourcentage qui est généralement indiqué dans les travaux français sur le suicide des bipolaires. On précise qu’il est trente fois supérieur à celui de la population générale et que 25 à 50 % des patients bipolaires feront au moins une tentative de suicide dans leur vie.Il semble toutefois que ces chiffres doivent maintenant être revus à la baisse, ce qui est une bonne nouvelle. La seconde édition du manuel de Goodwin et Jamison a en effet nuancé en 2007 les pourcentages avancés en 1990. Le taux de mort par suicide chez les bipolaires serait en fait actuellement de 5 % ou très légèrement supérieur, c’est-à-dire trois fois moins important qu’auparavant. Une telle disparité s’explique sans doute par la sensibilisation des professionnels à la pathologie bipolaire depuis une vingtaine d’années, par le dépistage de cas passés inaperçus, par l’instauration de thérapeutiques adaptées, mais aussi par l’inclusion dans les statistiques de patients moins sévèrement atteints." P82 à 84
- site santementale.fr, présentation de l'article "Troubles polaires et addiction, consulté le 14 août 2019
- Site psychomedia.qc.ca, article "Le trouble bipolaire lié à un risque accru de décès précoce dû à des maladies", consulté le 14 août 2019
- Site de l'association Neptune
- Site de France-Dépression
- « Page d'accueil », sur bicycle-asso.org.
- « Unafam », sur unafam.org (consulté le ).
- Site de ATB&D
- Site de Revivre.org
- « Les groupes de parole sont au cœur des activités du Funambule », sur Le Funambule (consulté le ).
- (en) Wendy Cross et Ken Walsh, Bipolar Disorder – A Portrait of a Complex Mood Disorder, (lire en ligne), Chap 10, Star Shots: Stigma, Self-Disclosure and Celebrity in Bipolar Disorder p221-232
- « Stars bipolaires - Les célébrités souffrant de bipolarité », sur Le Bipolaire, (consulté le ).
- « Journée Mondiale des troubles bipolaires, le 30 mars », sur journee-mondiale.com (consulté le ).
- Inovagora, « A noter : "30 mars 2015 : journée mondiale des troubles bipolaires" - Paroles de... », sur psycom.org (consulté le ).
- Inovagora, « Les clés du rétablissement des patients atteints de troubles bipolaires - Comment agir », sur psycom.org (consulté le ).
- « VIDEO. Troubles bipolaires : suivez le colloque en direct », sur Sciences et avenir (consulté le ).
- (en) K. et H. Akiskal, Cyclothymic, Hyperthymic and Repressive Temperaments, APA Rev. Psychiatry,
- Dr Frédéric Kochman et Dr Jean-Albert Meynard, Les troubles bipolaires. Livret à l’usage des patients et de leur famille, Sanofi-Synthélabo,
- (en) Carmen Schiweck, Gara Arteaga-Henriquez, Mareike Aichholzer et Sharmili Edwin Thanarajah, « Comorbidity of ADHD and adult bipolar disorder: A systematic review and meta-analysis », Neuroscience & Biobehavioral Reviews, vol. 124, , p. 100–123 (DOI 10.1016/j.neubiorev.2021.01.017, lire en ligne, consulté le )
- (en) Jamison Kay Redfield, An Unquiet Mind : A Memoir of Moods and Madness, New York, Knopf, (ISBN 0-330-34651-2)
- (en) « An Unquiet Mind: A Memoir of Moods and Madness by Kay Redfield Jamison – review », sur the Guardian, (consulté le ).
- (en-US) Katie Kerwin McCrimmon et UCHealth, « Bipolar disorder: The torture and beauty of 'An Unquiet Mind' », sur UCHealth Today, (consulté le ).
- (en) Jamison Kay Redfield, Touched With Fire : Manic-Depressive Illness and the Artistic Temperament, New York, The Free Press: Macmillian, Inc., (ISBN 0-684-83183-X)
- (en) Robinson DJ, Reel Psychiatry : Movie Portrayals of Psychiatric Conditions, Port Huron, Michigan, Rapid Psychler Press, , 78–81 p. (ISBN 1-894328-07-8)
- (en) David J. Robinson, Reel Psychiatry: Movie Portrayals of Psychiatric Conditions, p. 84–85
- Laurent Delmas, « Tempête cinématographique à Cannes avec Les Intranquilles de Joachim Lafosse », France Inter, (lire en ligne)
- Mélissa Laplante, « Alexandre Poulin - Bipolaire », (consulté le ).
Bibliographie
[modifier | modifier le code]Ouvrages sur les troubles bipolaires
[modifier | modifier le code]- Marc Masson, Les troubles bipolaires, Presses universitaires de France, coll. « Que sais-je ?, n° 4040 », (ISBN 978-2-13-080821-3, lire en ligne)
- Marc-Louis Bourgeois, Christian Gay, Chantal Henry, Marc Masson, Les Troubles bipolaires, Paris, Lavoisier, 2014.

- Darian Leader, Bipolaire, vraiment ?, Albin Michel, 2014
- Thierry Haustgen, Idées reçues sur les troubles bipolaires, Le Cavalier bleu, 2013.
- Raphaël Giachetti, La Maladie bipolaire expliquée aux parents et aux proches, Odile Jacob, 2012.
- Christian Gay (sous la direction), « Troubles bipolaires de l'humeur », Revue du praticien, n° du .
- Christine Mirabel-Sarron, Isabelle Leygnac-Solignac, Les troubles bipolaires : de la cyclothymie au syndrome maniaco-dépressif. Comprendre, traiter, prévenir les rechutes, Paris, Dunod, 2009.
- Christian Gay, Vivre avec un maniaco-dépressif, Paris, Hachette Littérature, 2008.
- Monica Ramirez Basco, Le Trouble bipolaire. Manuel d'exercices pour une meilleure qualité de vie, Éditions Promarex, 2008.
- Marc-Louis Bourgeois, Manie et dépression: Comprendre et soigner les troubles bipolaires, Paris, Odile Jacob, 2007.
- Christian Gay, Jean-Alain Genermont. Vivre avec des hauts et des bas, Paris, Hachette, 2002; Paris, J'ai lu, 2004.
- Sami Paul Tawil, Le Miroir de Janus, Paris, Presses Pocket, 2002.
- Édouard Zarifian, La Force de guérir, Paris, Odile Jacob, 2001.
- Kay Redfield Jamison, De l'exaltation à la dépression : confession d'une psychiatre maniaco-dépressive, Paris, Robert Laffont, 1997, (ISBN 2-221-09930-3).
- Marie-Christine Hardy-Baylé et Patrick Hardy, Maniaco-dépressif. L'Histoire de Pierre, Paris, Odile Jacob, 1996.
Approche psychanalytique
[modifier | modifier le code]- Collectif : Le « bipolaire » et la psychanalyse, 2013, éd.Eres, coll. « figures de la psychanalyse », (ISBN 2-7492-3963-X)
- Vassilis Kapsambelis, « Les troubles de l'humeur et la psychanalyse. Une revue des textes fondateurs », Le Journal des psychologues, vol. 273, no. 10, 2009, p. 32-35.[lire en ligne].
- Élisabeth Roudinesco et Michel Plon, « Psychose maniaco-dépressive », dans Dictionnaire de la psychanalyse, Paris, Fayard, 2011, p. 1258-1259 (ISBN 978-2-253-08854-7)
- Bernard Toboul, « Psychose maniaco-dépressive et psychanalyse », dans Figures de la psychanalyse 2013/2 (no 26), p. 73-91 [lire en ligne]
- Bernard Vandermersch, « psychose maniaco-dépressive », dans Roland Chemama (dir.), Dictionnaire de la psychanalyse, Paris, Larousse, (ISBN 2-03-720222-9), p. 227-229
Témoignages et romans
[modifier | modifier le code]- Laëtitia Payen avec Catherine Siguret : Mon enfant cyclone - le tabou des enfants bipolaires, Flammarion, 2022
- Ellen Forney : Une case en plus, conseils éclairants d'une bipolaire, Delcourt, 2020
- Alexandre CASELLES, Le temps des montagnes russes, Edilivre, 2016
- Valérie Labasse-Herpin, ValL Bipolaire et plus si affinités, La Compagnie Littéraire, 2014.
- Sarah Bensaïd, Bénéfices secondaires, Paris, L'Harmattan, 2013 (ISBN 978-2-336-291635).
- Ellen Forney : Une case en moins, La dépression, Michel-Ange et moi, Delcourt, 2013
- Rose Hervé, Mon Afrique, mes abîmes, Éditions Jets d'Encre, 2012 (ISBN 9782354852924) (OCLC 795440573). Récit autobiographique de la première crise d'une bipolaire.
- Émilie Guillon, Patrice Guillon,
- Sébastien Samson, Journal d'une bipolaire La Boîte à bulles, 2012, bande dessinée, (ISBN 9782849531068). Récit autobiographique d'une jeune femme subissant des fluctuations anormales de son humeur.
- Gérard Garouste, L'Intranquille, Le Livre de poche 32346, 156 p., 2011.
- Jean Albou, Un fou dans l'art, Paris, La Martinière, 2010.
- Étienne Varda, Maudite Folle, Les Intouchables, 2009.
- Gwenaëlle Aubry, Personne, Paris, Mercure de France, 2009 (ISBN 9782715229297), Prix Femina. Un roman-abécédaire sur la mélancolie et l'absence à soi.
- Michel Amelin, Chroniques bipolaires. Enfermé dans les geôles de la maniaco-dépression, Éditions Le Publieur, 2005.
- Michel Rochet, Ces hauts et ces bas qui perturbent notre vie, Chiron, 2002. Michel Amelin, Péhemdé, Éditions Le Publieur, 2003.
- Danielle Steel, Un rayon de lumière : l'histoire de Nick Traina, mon fils, Paris, Presses de la Cité, 1998 (OCLC 42747023).
Bibliographie en langue anglaise
[modifier | modifier le code]- James B. Potash, Peter P. Zandi, Virginia L. Willour, Tsuo-Hung Lan et al., « Suggestive Linkage to Chromosomal Regions 13q31 and 22q12 in Families With Psychotic Bipolar Disorder », Am J Psychiatry, , p. 680-686 (DOI 10.1093/schbul/sbl028, lire en ligne)
- Preben Bo Mortensen, C. B. Pedersen, M. Melbye, O. Mors et H. Ewald, « Individual and Familial Risk Factors for Bipolar Affective Disorders in Denmark », Arch Gen Psychiatry, , p. 1209-1215
- (en) Jessica L. Garno, Joseph F. Goldberg, Paul Michael Ramirez & Barry A. Ritzler, « Impact of childhood abuse on the clinical course of bipolar disorder », Br J Psychiatry, , p. 121-125 (PMID 15684234)
- (en) Jari Tiihonen, Jari Haukka, Markus Henriksson, Mary Cannon et Tuula Kieseppä et al., « Premorbid Intellectual Functioning in Bipolar Disorder and Schizophrenia: Results From a Cohort Study of Male Conscripts », Am J Psychiatry, , p. 1904-1910.
- (en) Hilary P. Blumberg, Andrés Martin, Joan Kaufman, Hoi-Chung Leung et al., « Frontostriatal Abnormalities in Adolescents With Bipolar Disorder: Preliminary Observations From Functional MRI », Am J Psychiatry, , p. 345-1347
- (en) Raymond F. Deicken, Mary P. Pegues, Susan Anzalone, Robert Feiwell, et Brian Soher. « Lower Concentration of Hippocampal N-Acetylaspartate in Familial Bipolar I Disorder » Am J Psychiatry ;160:873-82.
- (en) Tsung-Ung W. Woo, John P. Walsh, et Francine M. Benes. « Density of Glutamic Acid Decarboxylase 67 Messenger RNA–Containing Neurons That Express the N-Methyl-D-Aspartate Receptor Subunit NR2A in the Anterior Cingulate Cortex in Schizophrenia and Bipolar Disorder » Arch Gen Psychiatry, ;61:649-657.
- (en) Neil P. Mills, Melissa P. DelBello, Caleb M. Adler, et Stephen M. Strakowski. « MRI Analysis of Cerebellar Vermal Abnormalities in Bipolar Disorder » Am J Psychiatry, ;162:1530-3.
- (en) Stephen M. Strakowski, Melissa P. DelBello, Molly E. Zimmerman, Glen E. Getz, Neil P. Mills, Jennifer Ret, Paula Shear, et Caleb M. Adler. « Ventricular and Periventricular Structural Volumes in First- Versus Multiple-Episode Bipolar Disorder » Am J Psychiatry ;159:1841-7.
- (en) Simona Noaghiul et Joseph R. Hibbeln. « Cross-National Comparisons of Seafood Consumption and Rates of Bipolar Disorders » Am J Psychiatry ;160:2222-7.
- (en) Mark A. Frye, Lori L. Altshuler, Susan L. McElroy, Trisha Suppes, Paul E. Keck, Kirk Denicoff, Willem A. Nolen, Ralph Kupka, Gabriele S. Leverich, Chad Pollio, Heinz Grunze, Jorge Walden, et Robert M. Post. « Gender Différences in Prevalence, Risk, and Clinical Correlates of Alcoholism Comorbidity in Bipolar Disorder » Am J Psychiatry ;160:883-9.
- (en) YW Chen et SC Dilsaver. « Comorbidity of panic disorder in bipolar illness: evidence from the Epidemiologic Catchment Area Survey » Am J Psychiatry ;152:280-2.
- (en) Naomi M. Simon, Michael W. Otto, Stephen R. Wisniewski, Mark Fossey, Kemal Sagduyu, Ellen Frank, Gary S. Sachs, Andrew A. Nierenberg, Michael E. Thase, Mark H. Pollack for the STEP-BD Investigators, « Anxiety Disorder Comorbidity in Bipolar Disorder Patients: Data From the First 500 Participants in the Systematic Treatment Enhancement Program for Bipolar Disorder (STEP-BD) » Am J Psychiatry ;161:2222-9.
- (en) Dean F. MacKinnon, Peter P. Zandi, Elliot Gershon, John I. Nurnberger, Jr, Theodore Reich, et J. Raymond DePaulo. « Rapid Switching of Mood in Families With Multiple Cases of Bipolar Disorder » Arch Gen Psychiatry ;60:921-8.
- (en) Dean F. MacKinnon, Peter P. Zandi, Elliot S. Gershon, John I. Nurnberger, Jr. et J. Raymond DePaulo, Jr. « Association of Rapid Mood Switching With Panic Disorder and Familial Panic Risk in Familial Bipolar Disorder » Am J Psychiatry ;160:1696-8.
Voir aussi
[modifier | modifier le code]Articles connexes
[modifier | modifier le code]- Approche chronobiologique des troubles bipolaires
- Cyclothymie
- Dépression
- Liste de personnalités ayant un trouble bipolaire
- Manie
- Mélancolie
- Psychose#Situation de la psychose maniaco-dépressive
- Troubles de l'humeur
Liens externes
[modifier | modifier le code]
- Ressources relatives à la santé :
- Classification internationale des soins primaires
- Diseases Ontology
- DiseasesDB
- Genetic and Rare Diseases Information Center
- Héritage mendélien chez l'humain
- Héritage mendélien chez l'humain
- ICD-10 Version:2016
- Medical Dictionary for Regulatory Activities Terminology
- Medical Subject Headings
- MedlinePlus
- NCI Thesaurus
- PatientLikeMe
- WikiSkripta
- Notices dans des dictionnaires ou encyclopédies généralistes :
- Neuropsychiatrie : Tendances et Débats, A. Bottéro, neuropsychiatrie.fr, 2007, p. 88-89


 French
French Deutsch
Deutsch
