ファロー四徴症
ファロー四徴症(ファローしちょうしょう、Tetralogy of Fallot;TOF)とは、1672年にデンマーク人医師ニールス・ステンセンが提唱し、1888年、フランス人医師エティエンヌ・ルイ・アルチュール・ファローにより、チアノーゼを起こして全身の皮膚が青く(浅黒く)見えるBlue Baby(青色児)と呼ばれた子供の症例から報告された先天性心奇形の一種である。
ファローは当時「ブルー病」と呼ばれたチアノーゼを伴う心臓病の心臓について調べ、論文「ブルー病の解剖病理への貢献」でブルー病が「少数の完全に明確な心臓奇形の結果」で「74%は次の四徴を示す」とのちに彼の名をとってファロー四徴症と呼ばれるものをあげた[注釈 1]。
- 肺動脈狭窄:肺動脈の入り口(漏斗部)が狭くなっている。(なお、肺動脈狭窄が閉鎖に至った場合は「極型ファロー四徴症」といわれる。)
- 大動脈騎乗:大動脈の起始が左右の心室にまたがっている。
- 心室中隔欠損:心室中隔に穴が開いている。
- 右心室肥大:右心室の心筋が厚くなる。
また、当時はチアノーゼの原因として心臓の中隔欠損によるという説があったが、ファローは中隔欠損だけではチアノーゼが起きないと指摘し、さらにこの奇形と思われる症例は18世紀以来少なくとも50例以上文献に記載されている[注釈 2]とした[1]。
ファローの四徴が一緒に起こる原因は発生の段階で肺動脈と大動脈の2つを分ける動脈幹円錐中隔が前方に偏位することで連鎖的に生じたもの(病態を参照)であるが、厳密には「四徴」のうち、この症例に特徴的なチアノーゼ症状を引き起こしている本質要素は肺動脈狭窄と心室中隔欠損である[2]。
病態[編集]
循環器の発生において肺動脈と大動脈は最初は共通の動脈管として1つの脈管であるが、動脈管に隆起が生じそれが螺旋状に成長し動脈管中隔として2つの動脈を分ける、また心円錐でも左右を分ける円錐中隔が形成される。この2つの中隔が融合して動脈管円錐中隔として右室流出路と左室流出路を分ける。この中隔が前方に偏位したものがファロー四徴症である。動脈管円錐中隔の前方偏位により肺動脈が狭窄するとともに、その分だけ大動脈が拡張する(大動脈騎乗)。一方で動脈管円錐中隔が偏位のために心室側の洞部中隔が融合できないので心室中隔欠損を生じる。通常のアイゼンメンジャー化していない心室中隔欠損では左室圧の方が右室圧より高く、左右短絡(左右シャント)を生じ肺高血圧となるが、ファロー四徴症の場合は肺動脈狭窄があるために肺に血液が流れ込みにくく肺血流量は減少するとともに右室圧と左室圧が等しくなり、右左短絡(右左シャント)を生じ右心室からの静脈血が心室中隔欠損を通じて流れ込むのでチアノーゼが起きる。また、通常の心臓に比べると右室圧は高いので右室肥大を生じることになる。
(広義の)ファロー四徴症の約15%は22q11.2欠失症候群、約25%は右側大動脈弓(大動脈が正常と逆に右側に旋回して下降する)を合併し、また約15%は肺動脈閉鎖に至っている極型ファロー四徴症である[3]。
なお、極型ファロー四徴症でない場合は出生時の右室流出路(肺動脈)狭窄は強くなく、心臓が発達するにつれ漏斗部の肥厚で狭窄が強くなるので生後数か月で徐々にチアノーゼが悪化していく[4]。
- 正常の心臓
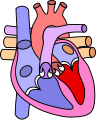
- ファロー四徴症の心臓。(A)薄紫に示した肺動脈の狭窄。(B)大動脈の騎乗。(C)心室中隔欠損。(D)右室肥大。
臨床症状[編集]

- チアノーゼ出現の時期は重症度によって異なり、重症では出生直後、軽症では生後2・3か月、肺動脈狭窄が軽度の場合は右→左シャントが起こらずチアノーゼをきたさない場合もある(ピンクファロー[注釈 3])[5]
- 太鼓バチ状指(ばち指)
- チアノーゼによる慢性的な低酸素症で手指の変形が起きる[6]
- (二次的)赤血球増加症
- チアノーゼによる慢性的な低酸素症で起きる血中酸素濃度低下を補うために赤血球数が増加し(二次的)赤血球増加症が起きる。(長期にわたる組織の低酸素症を補うために、エリスロポエチンの産生が増加し、追加の酸素運搬赤血球も産生されるため。)
- これによって血液粘性が極端に増加して血栓(血栓形成と脳卒中のリスク)が起きやすくなるうえ、赤血球数が多くてもヘマトクリット(MCV(Ht/RBC))が低下していれば生体にとっては貧血状態である[6]。
- しゃがみこみ:呼吸困難
- ファロー四徴症に限ったことではないが、シャントにより血流ジェットが起きていると心内膜に傷がつきそこに細菌感染を起こしやすい[6]。
- 右→左シャントがあるので静脈系の塞栓子(血栓など)がシャント経由で体循環に流れ込み、脳や腎臓・四肢の動脈をふさいで塞栓を起したり、脳の場合は脳膿瘍を起こすこともある[6]。小児や若年成人でも脳梗塞を起こすことがある[8] 。
診断[編集]
聴診では収縮期雑音がみとめられる。心電図では右軸変位、右室肥大を認める。心臓超音波検査で診断。
治療[編集]
薬物治療[編集]
- 低酸素発作時
酸素投与、輸液、塩酸モルヒネ(過換気を防ぐ目的)、重炭酸ナトリウム
- 発作予防
βブロッカー
根治手術[編集]
自然治癒はしないため、手術を要する。根治手術は以前はある程度の成長をまってしたが、現在では1-2歳前後の手術が一般である。
極型ファロー四徴症の場合は手術時期などが異なる場合があるのでそちらを参照。
- 姑息手術(緊急手術)
- 肺血流増加を目的としたブレイロク-タウシッグ(Blalock-Taussig)手術[注釈 4](本来は鎖骨下動脈と肺動脈を吻合するもの。バイパス血管をつけた変法もあり、どちらも肺血流を増加させる手術。)等[注釈 5]を行い、根治手術まで持たせる[注釈 6]。
- 根治手術(待機手術)
- 生後3か月以後に行える方法(実際は6か月以降が多い)心室中隔欠損孔閉鎖術、右室流出路再建術(⊂肺動脈弁温存手術)等を行う。[9]
- 通常は肺動脈付近を縦に切開し、右室流出路再建術を行うが、この時肺動脈狭窄がどの程度かで心室中隔欠損孔閉鎖方法が異なり、肺動脈弁径が正常の-1SD以下[注釈 7](狭い)で右室流出路狭窄が長い場合は右室も少し切り開きそこからパッチ閉鎖を行い、逆に-1SD以上なら肺動脈弁の交連切開は肺動脈側だが心室中隔欠損孔は右房側を開いてそちらから行う(漏斗部の肥厚筋肉切除は状況に応じて肺動脈側でも右房側でも行われる)、その後肺動脈にもパッチを当てて拡大する[注釈 8]。
まれに冠動脈の走行異常があり、右室流出路を横切る場合はここを切除できないので肺動脈側と右房側の双方から肥厚した異常筋束を切除し心室中隔欠損孔をパッチ閉鎖(この場合も右室切開は行わない)。そして肺動脈がー3SD以上の場合は右室・肺動脈を人工血管で結ぶラステリー手術を行うが後に再手術が必要になるのでこの時は人工血管を切除して後壁にできた繊維製の組織を利用し前壁は一弁つきパッチを縫着すると術後が良好[10]。
注釈[編集]
- ^ なお、ファロー四徴症はチアノーゼ性心疾患で最も頻度が高い。((医学情報研究所2017)p.174「概念」)
- ^ 例として、
- 1784年に、イギリスのセントジョージ医学校のウィリアム・ハンターは「(青色児は)(1)本来指が入るはずの右心室から肺動脈への通路がガチョウの羽軸より細くなっている。(2)二つの心室を分け隔てる仕切りに、親指が入るほど大きな穴が開いている。(3)右心室の血液の大部分が左心室の血液と一緒に大動脈へと送り出され、呼吸によって得られる利点がすべて失われている。」と記録している。((ダン2016) p.302「第14章 壊れた心臓について書かれた本」)
- 1846年に、イギリス・ロンドンのピーコックは「心室中隔基部の欠損を伴う肺動脈弁口狭窄から成る心臓奇形」という論文を残している。((二宮2006) p.186-187「マルセイユの法医学教授ファロー」)
- ^ もしくは「acyanotic Fallot」とも。((永井2005)p.247「★1」)
- ^ 術法の名前は手術者アルフレッド・ブレイロクと発案者ヘレン・ブルック・タウシグの名前を取ったもの、表記ゆれで「ブラロック・トーシッヒ手術」とも((高橋2015) p.157)
- ^ これ以外に下行大動脈と肺動脈を人工血管で結ぶ「ポッツ-スミス(Potts-Smith)変法」、上行大動脈と右肺動脈の吻合をする「ウォーターストーン(Waterstone)手術」、上行大動脈と種肺動脈を人工血管で結ぶ「セントラルシャント(central shunt)」などもある。((高橋2015)p.249「外科治療・短絡(シャント)手術」)
- ^ なお、ブレイロク-タウシッグ手術は先天性心疾患の外科手術としては歴史が長く1944年に初めて行われたが、当初は心臓そのものをいじる根治手術がなかったため、この手術は待機目的ではなくこれ自体が治療だった。((二宮2006) p.222-223「ファロー四徴の手術に挑んだブレイロクとタウシッグ」)
- ^ 『看護のための最新医学講座 第3巻』p.250の原文ママ。
- ^ -1SD以上の場合にこのような方法を行うのは右室切開を避けて肺動脈弁の温存を行うことで術後成績をよくするためである。
出典[編集]
- ^ ((二宮2006) p.186-187「マルセイユの法医学教授ファロー」)
- ^ (高橋2015) p.159
- ^ (医学情報研究所2017)p.174「概念」
- ^ (高橋2015) p.159-160「G Fallot四徴症」
- ^ (医学情報研究所2017)p.175「病態生理」・p.176「症状」
- ^ a b c d e (医学情報研究所2017)p.176「症状」・p.176177「合併症」
- ^ (永井2005)p.247「症状と所見」
- ^ 高松泉ほか. 脳梗塞を契機に発見された成人Fallot四徴症の1例. 超音波検査技術 2012:37(6);540-546.
- ^ (医学情報研究所2017)p.179「外科治療」
- ^ ((永井2005)p.250-251「外科治療・根治手術」)
参考文献[編集]
- 梅村敏(監) 木村一雄(監) 高橋茂樹『STEP内科5 循環器』海馬書房、2015年、p.159-163「G Fallot四徴症」他頁。ISBN 978-4-907921-02-6。
- ロブ・ダン 著、高橋洋 訳『心臓の科学史 古代の『発見』から現代の最新医療まで』青土社、2016年5月。ISBN 978-4-7917-6922-3。
- 日野原重明・井村裕夫[監修] 永井良三[編集]『看護のための最新医学講座 第3巻「循環器疾患」』(2版)株式会社 中山書店、2017年、p.246-251「ファロー四徴症」頁。ISBN 4-521-62401-4。
- 二宮陸雄『新編・医学史探訪 : 医学を変えた巨人たち』医歯薬出版、2006年。ISBN 978-4-263-23851-6。
- 医学情報研究所 編集『病気がみえる vol.2 循環器』(4版)株式会社メディックメディア、2017年、p.174-179「Fallot四徴症」(監修、早渕康信)頁。ISBN 978-4-89632-643-7。
関連項目[編集]
外部リンク[編集]
- ファロー四徴症(指定難病215) - 難病情報センター


 French
French Deutsch
Deutsch